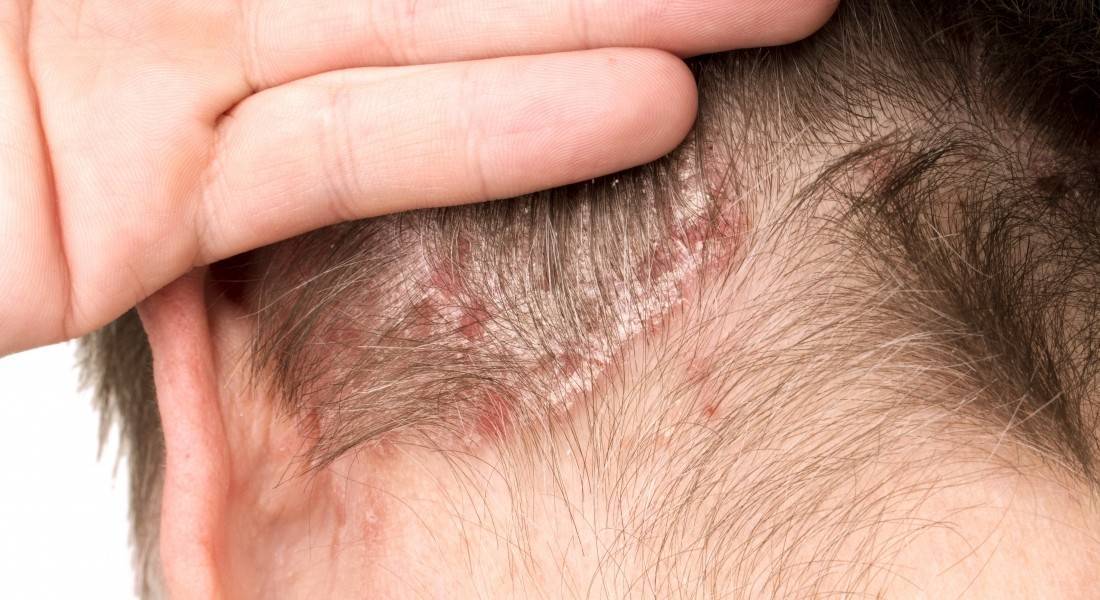
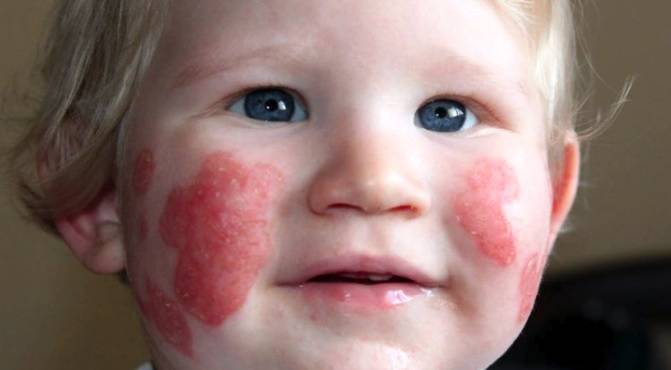
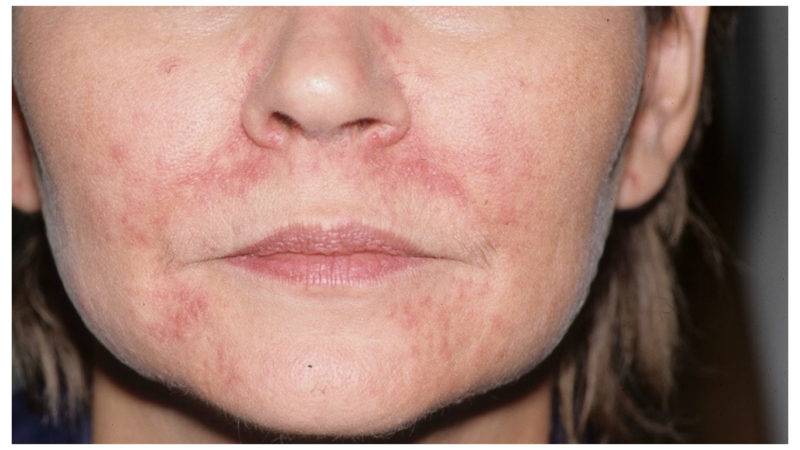
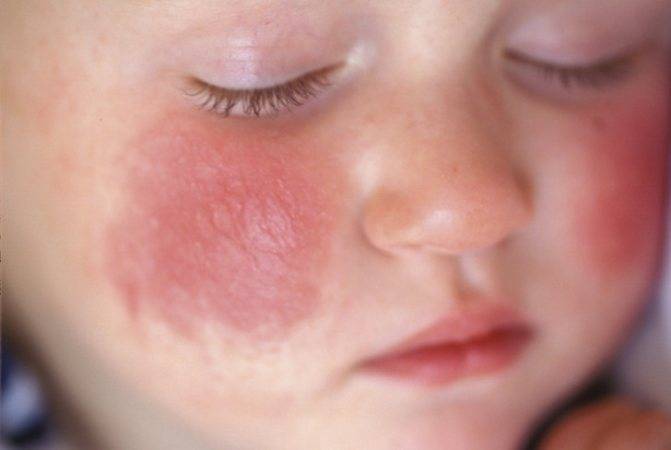
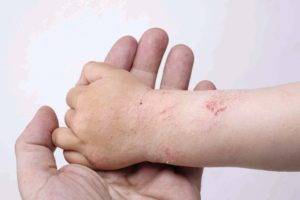
Причины
Мокнущий дерматит — довольно дискомфортная и неприятная разновидность поражения кожи.
Его основное отличие — выделение жидкости, сукровицы и даже гнойной массы из трещин, образовавшихся на пораженных участках.
Строго говоря разновидностей дерматита много и большинство из них могут спровоцировать трещины и язвы с выделением жидкости. В основе болезни лежит обычно несколько факторов:
- Всевозможные пищеварительные расстройства, болезни, нарушения деятельности ЖКТ. Все эти факторы провоцируют недостаточное расщепление пищи на энергетические составляющие, пища не усваивается и происходит реакция в виде кожных поражений;
- Функциональные нарушения в печени или в почках;
- Аллергическая реакция пищевого характера;
- Хронические стрессовые состояния, нервное перенапряжение, депрессия;
- Контактирование в силу профессии с различными веществами, имеющими высокий уровень аллергенности (растения, химические вещества, косметические средства, животные). Иначе говоря, люди, работающие с аллергенами, особенно рискуют заработать аллергический д-т или простой контактный д-т и соответственно мокнущий дерматит, как одно из проявлений;
- Наследственная предрасположенность к заболеванию, особенно в случае атопической формы;
- Наличие бактериальной микрофлоры, провоцирующей образование пузырьков на пораженных участках. Актуально для грудничков с их пеленочным дерматитом;
- Лекарственная аллергия или реакция на прием некоторых препаратов.
Дерматологи подразделяют мокнущий дерматит на несколько этиологических разновидностей: бактериальную, бытовую, профессиональную или грибковую форму.
Причины появления мокнущего дерматита
Можно смело утверждать, что мокнущие участки могут появиться при различных видах дерматита, если заболевание перешло начальную стадию и организму не оказывается лечебной помощи.
Что лежит в основе мокнущего дерматита, какие негативные факторы провоцируют данную болезнь:
- Расстройства в пищеварительной системе, различные заболевания желудка и кишечника. Из-за недостаточно активного процесса расщепления пищи и выработки из неё энергетического «топлива», провоцируется реакция, отражающаяся на кожной системе. Белки, углеводы, жиры не способны преображаться в простые соединения, происходит их накопление, и соответственно, переизбыток сказывается на всех внутренностях и системах. Это самый распространённый фактор развития дерматита.
- Нарушение функционала печени и почек, поджелудочной железы также способно вызвать мокнущий дерматит.
- Различные химические вещества, контакт с которыми происходит в силу профессиональной деятельности, содержат аллергены и появляется риск поражения и отравления организма. Вредные компоненты попадают в дерму и вызывают отёки, покраснения и язвенные явления, что приводит к мокнущему дерматиту.

Этиология у мокнущего дерматита разделяется дерматологами на несколько отдельных типов:
- Бактериальный;
- Бытовой;
- Профессиональный;
- Грибковый.
Дерматит на ногах. Лечение
Вами обнаружен дерматит на стопах ног. Лечение надлежит начинать прямо сейчас, причем мы не предлагаем сразу же приступить к самолечению, вооружившись тезисами и рекомендациями из нашей статьи.
Эта статья носить только ознакомительный характер, чтобы вы понимали, как можно заметить у себя на ступнях болезнь на этапе зарождения и не падали в обморок, поняв, что ногу отрезать вам не станут.
Но вот пробовать лечить самостоятельно, без консультации профессионала, мы не то, что не советуем, мы запрещаем вам этим заниматься! Осмотрев стопу, доктор сможет сделать диагноз и только после этого пропишет необходимый курс лечения.
Не стоит также прислушиваться к знакомым и близким, которые скажут вам, что у них это уже было, и они лечили такими-то препаратами. Лечение было коротким и легким.
Запомните, каждый пациент индивидуален, и курс лечения ему надлежит индивидуальное. То, что помогло вашей подруге, может только навредить вам. И наоборот, то, что не помогало вашему родственнику, может стать прекрасным лекарством для вас.
По большей части для диагностики пользуются:
- Кровяными анализами: биохимическим и общим;
- Кожными соскобами с пораженных участков;
- Иммунологической пробой для определения аллергенов, в случае с аллергическими высыпками.
После того, как результаты получены и обработаны в лабораторных условиях, доктор может приступать к назначению курса лечения, который может состоять не только из лекарств. Обычно лечение состоит из:
- Диеты. Пациент должен отказаться от поедания круп, помидоров, специй, шоколадосмодержащей пищи, меда, копченых продуктов, морепродуктов.
- Прекращения соприкасания с аллергеном. Вы можете лишиться возможности ношения определенной обуви, синтетики или драгоценностей. Если раздражителем является какое-либо химическое вещество, его необходимо заменить иным.
- Прописывания салицилового вазелина чтобы устранить воспаления и сухости. Он наносится 2 р./сутки (легкий слой на воспаление). Также используется лечение дерматита на ногах мазями.
- Приема антигистаминов таблетированных как основной терапии (Эриуса, Тавегила, Зодака и др.). Главным образом назначается двухразовый прием.
- Прописывания мази на основе гормонов (кортикостероида), которая прописывается исключительно при сильном зудении стоп и появлении пузырьков. Возможно назначение Элидела или Адвантана, которые также наносятся очень тонко и только на зудящие места. Длительность курса – не более 5 суток.
- Аутогемотерапии и приема витаминов для восстановления иммунной системы.
Еще раз напоминаем, что статья – это всего лишь ознакомительный обзор. Цените свое здоровье и не пытайтесь заняться самостоятельным врачеванием!!!
Основные причины появления болезни
Мокнущий дерматит развивается на фоне сбоя в работе желудка и кишечника. Нарушается способность расщеплять белки, жиры, углеводы и полезные микро- или макроэлементы, пища полностью не переваривается. Происходит накопление токсических веществ, которые проявляются поражением эпидермиса. Неправильное функционирование почек, печени, поджелудочной железы также усугубляет ситуацию.
К другим факторам, провоцирующим образование мокрых язв на коже человека, относятся:
- Частые стрессы, раздражение, депрессивные состояния вызывают нестабильность эмоционального фона и, как следствие, появление кожной болезни.
- Непереносимость некоторых продуктов становится причиной аллергической пищевой реакции.
- Прием лекарственных препаратов может проявиться симптомами дерматита (как побочный эффект).
- Непосредственное воздействие химических реагентов на производстве или вдыхание токсичных паров провоцирует развитие патологии. Аллергены бытовой химии также способны проникать в глубокие слои дермы, вызывать отек и покраснение.
- Размножение грибковой или бактериальной инфекции в складках тела приводит к появлению мокнущих зараженных участков, покрытых пузырьками. Сильнее всего страдает кожа при постоянном трении о синтетическую или шерстяную одежду, обувь, ремни. Обязательным условием для роста патогенной микрофлоры с дальнейшим преобразованием в дерматит являются микротрещины или царапины эпителия.
- Отрицательно влияет на кожу человека неблагоприятная экология зоны проживания.
В зависимости от причины выделяют типы болезни:
- профессиональный;
- пиококковый (бактериальный);
- грибковый;
- бытовой.
В этом случае толчком к развитию патологии могут стать:
- нарушение функционирования нервной системы;
- вегетососудистая дистония;
- употребление нетрадиционных продуктов;
- переезд в страну с другими климатическими условиями;
- воздействие веществ с высокой аллергенностью (косметические продукты, растительные экстракты, контакт с животными).
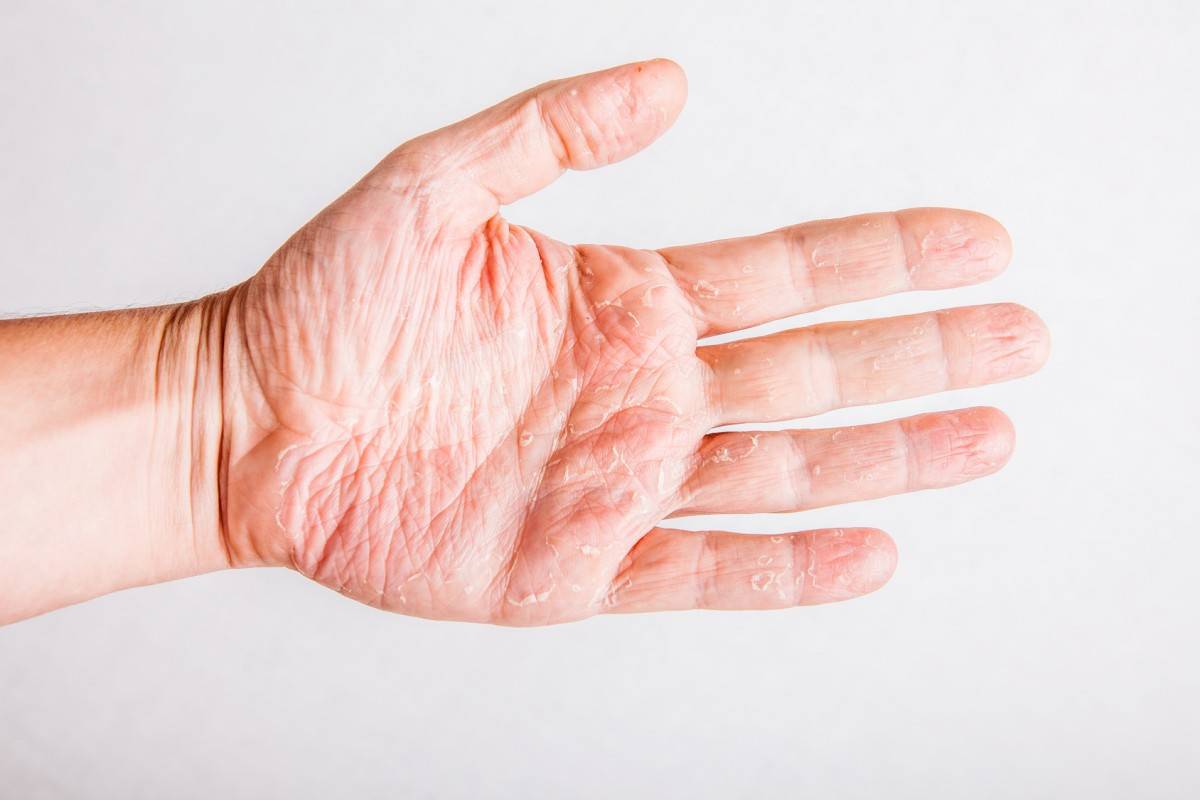
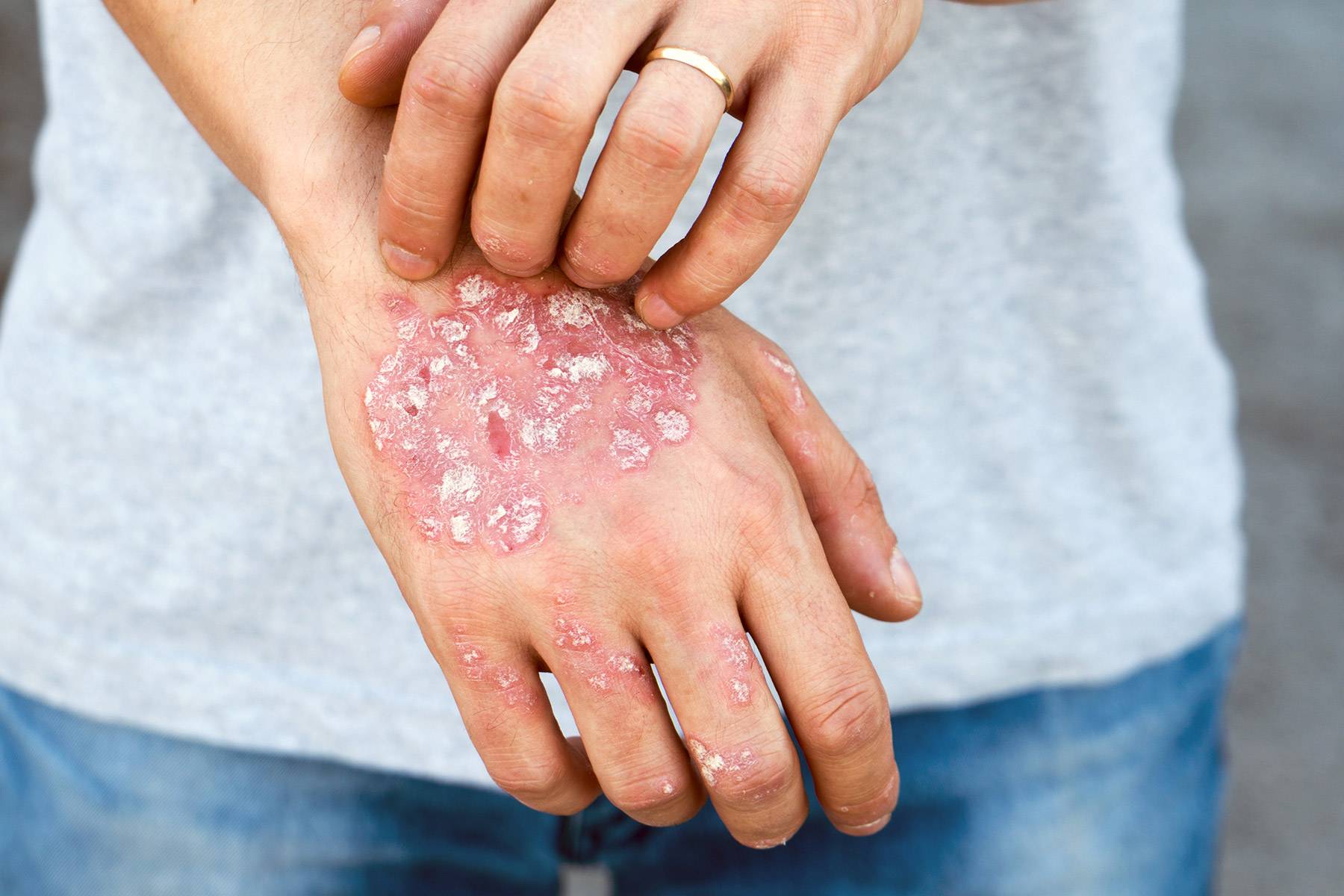
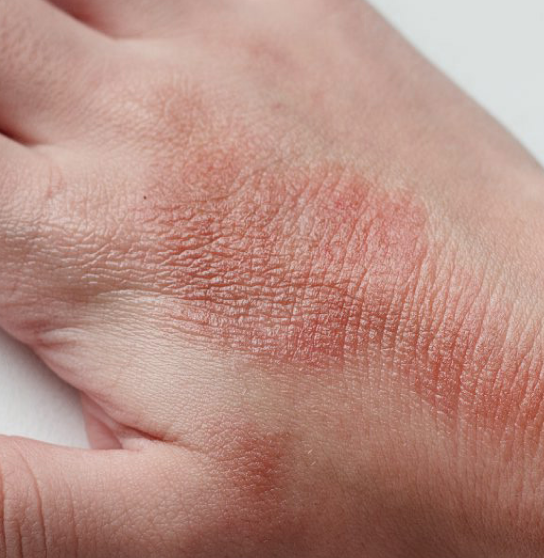
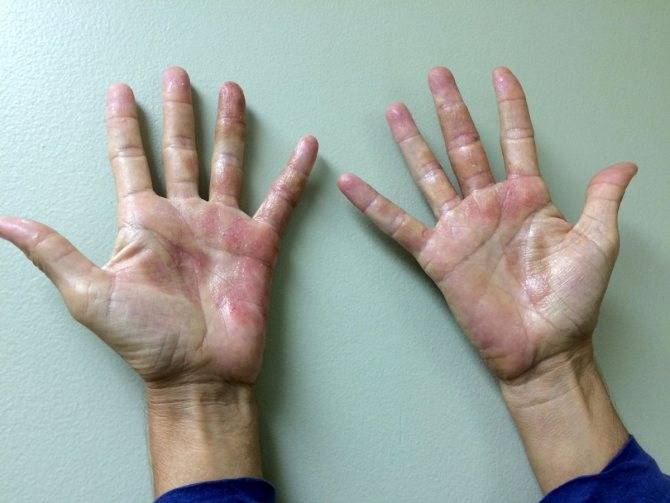
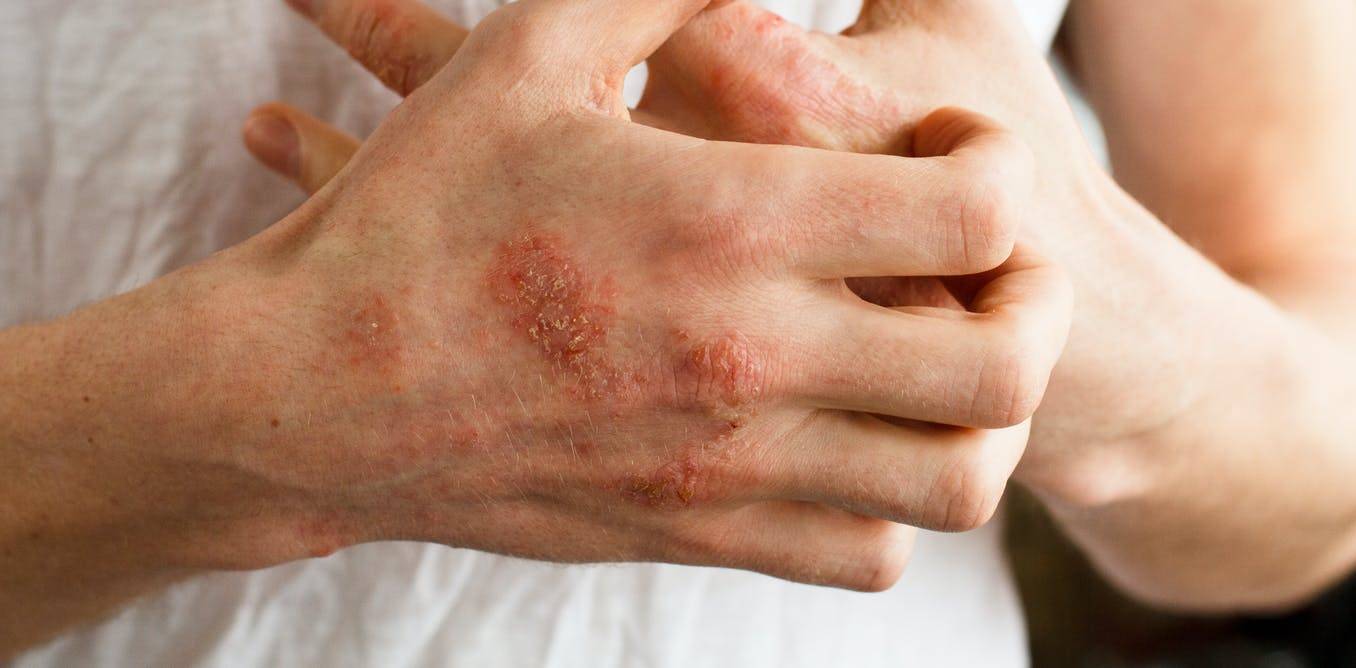
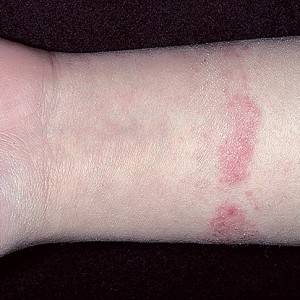
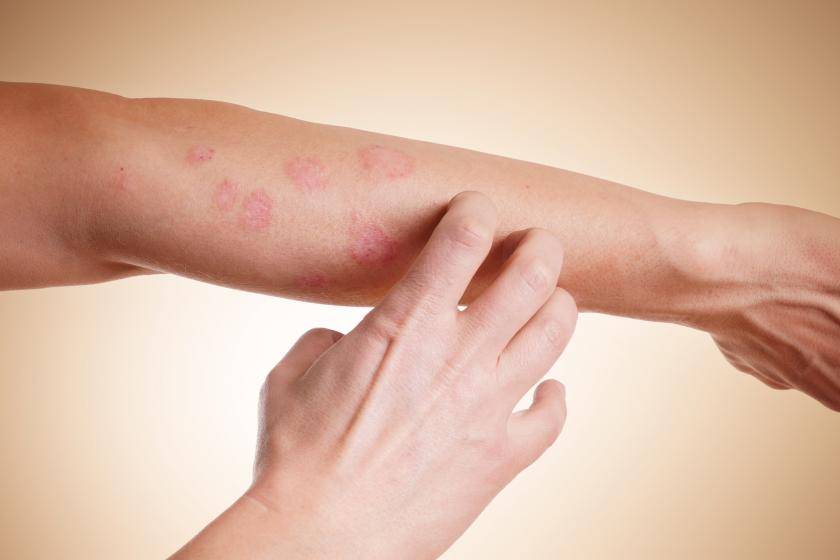
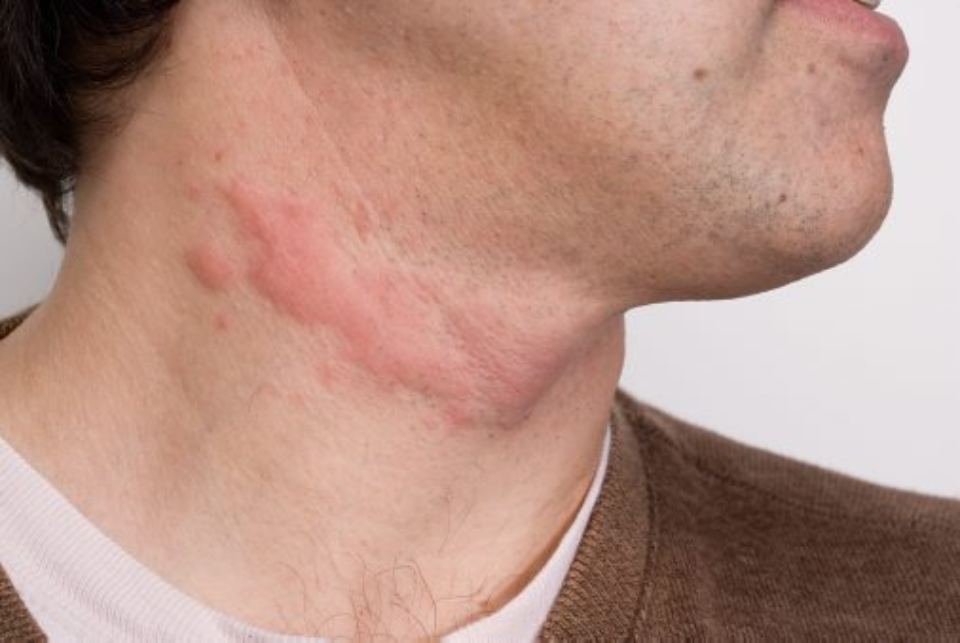
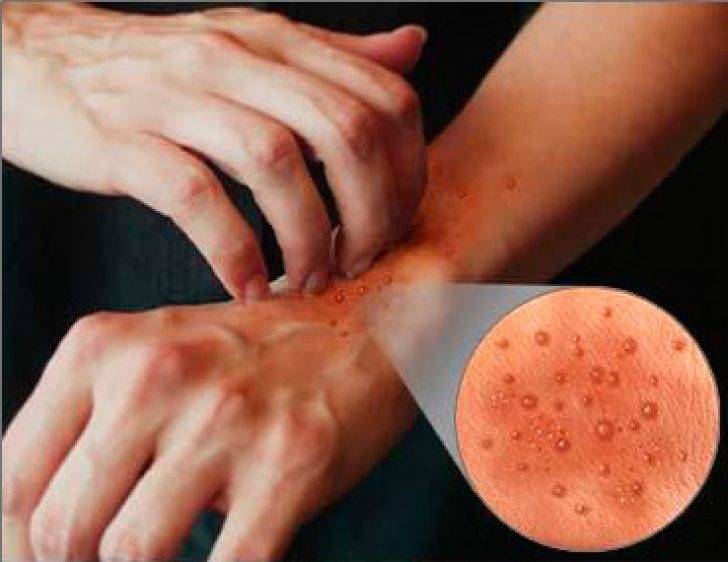
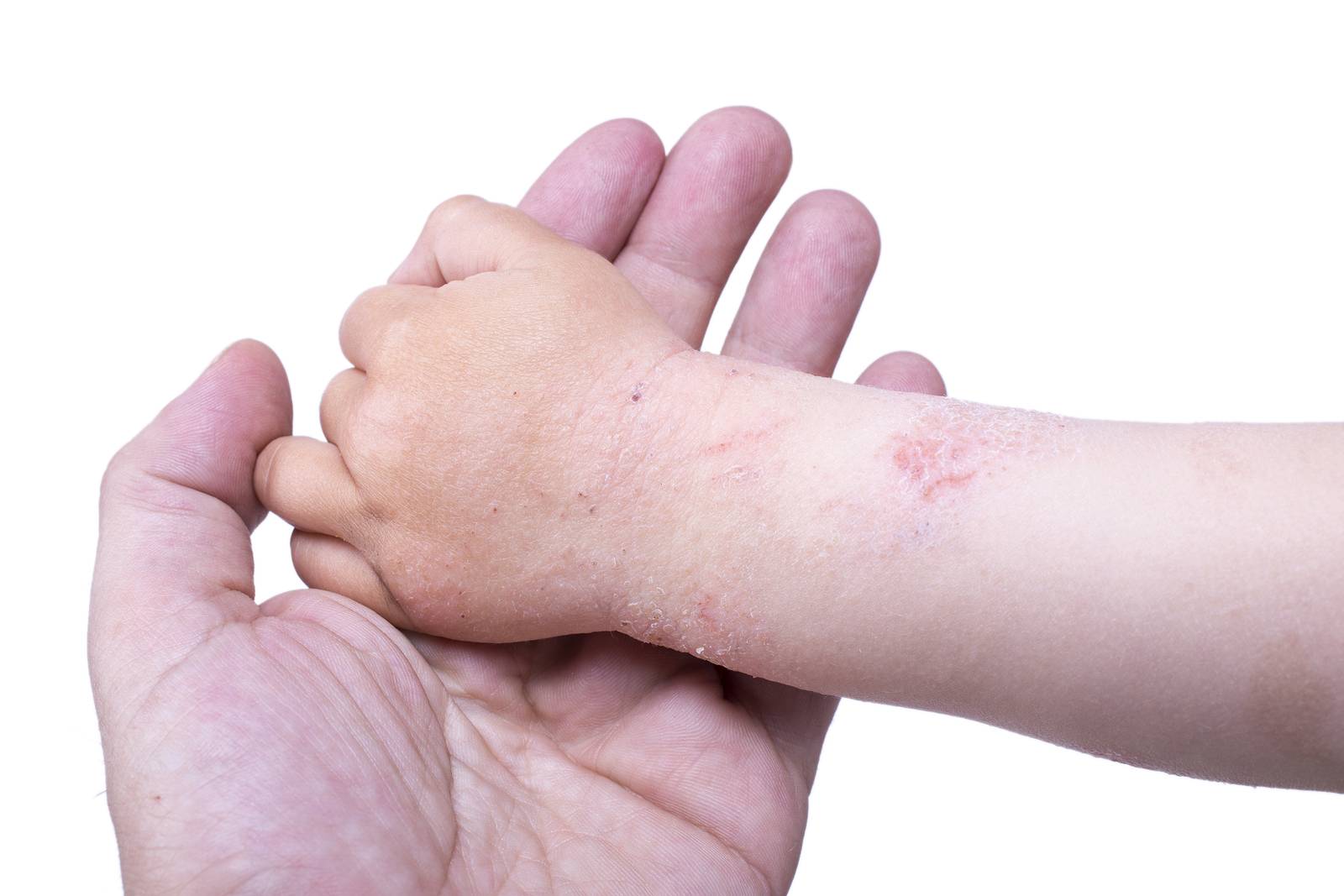
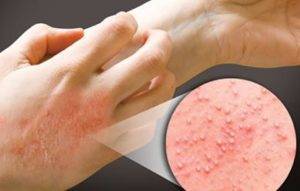
Дерматит на руках фото
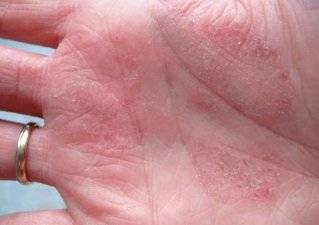
Дерматит ладоней. Фото 1.
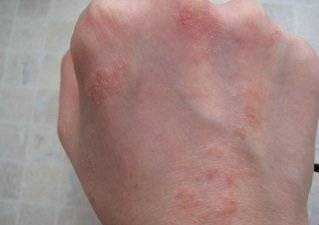
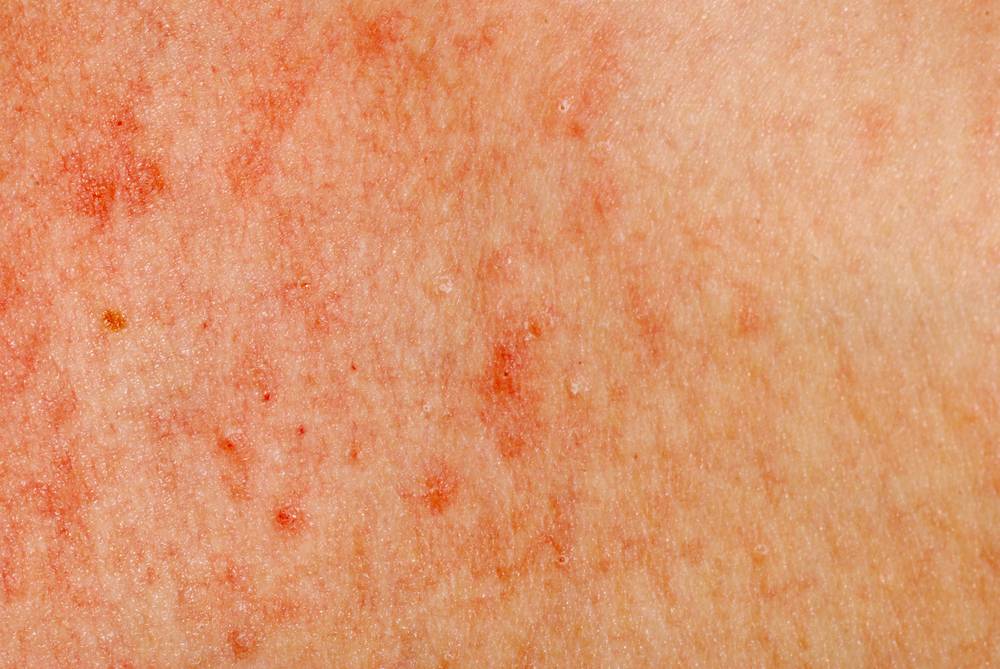
Дерматит тыльной стороны кисти. Фото 2.
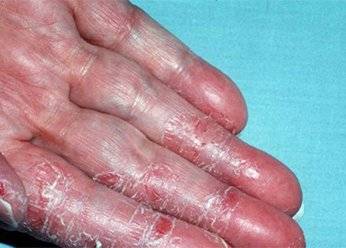
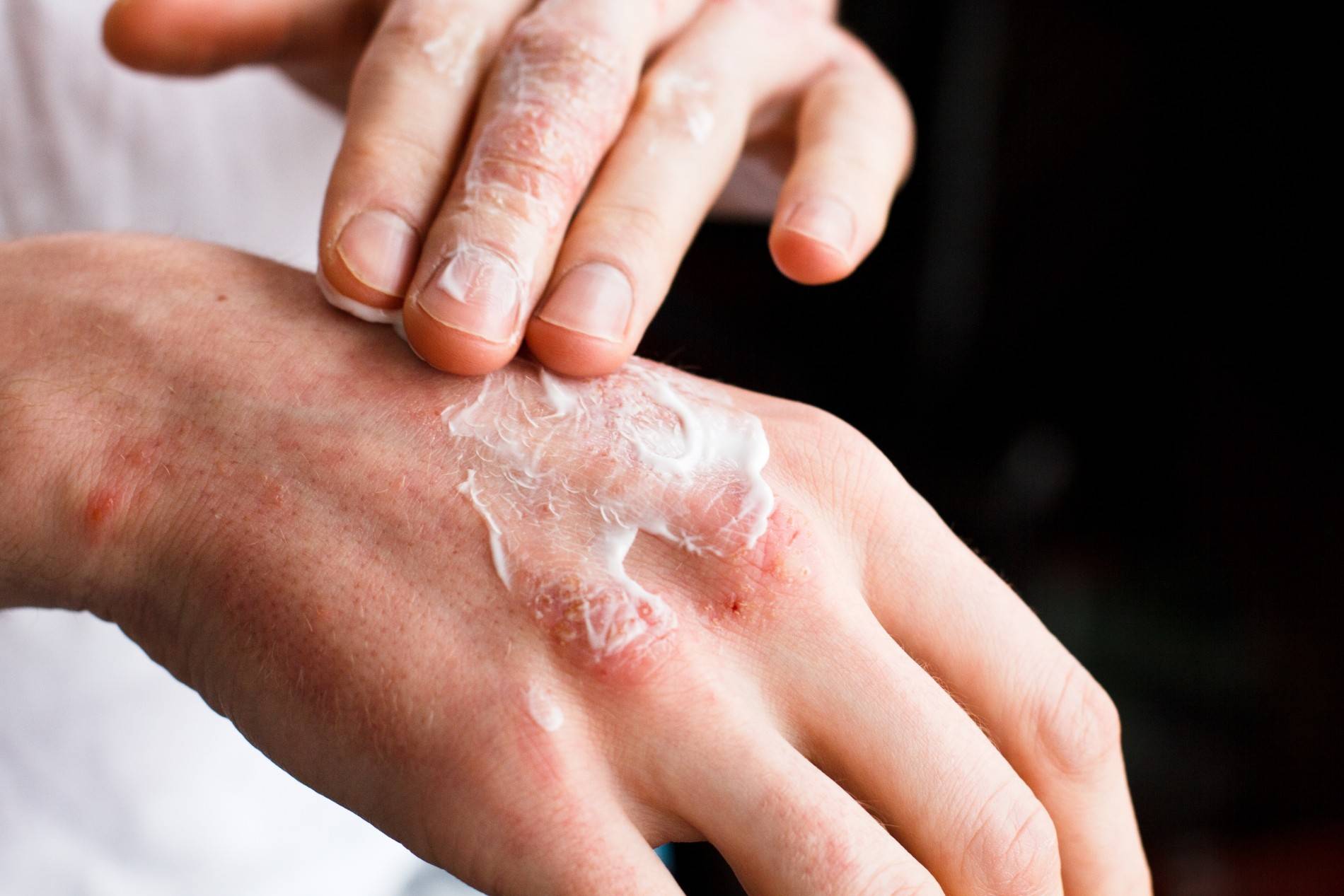
Дерматит на руках. Фото 3.
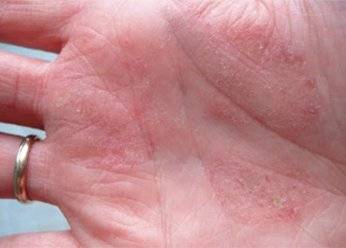
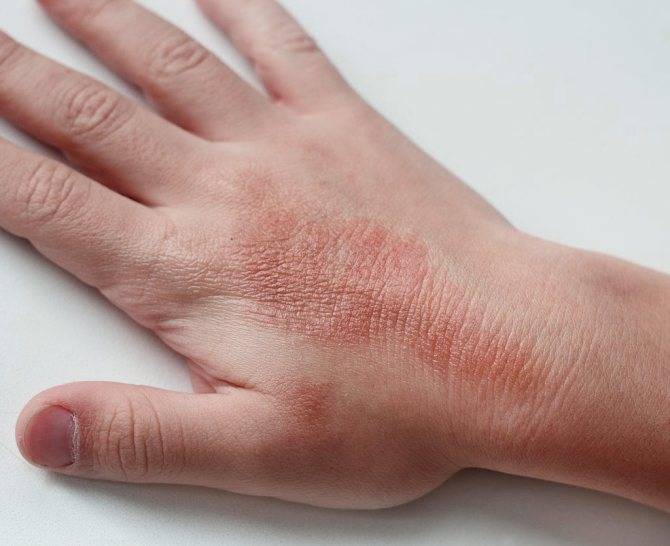
Дерматит на руках. Фото 4.

Причины появления дерматита: контакт с агрессивной химической средой.

Длительное нахождение при низком температурном режиме
Дерматит на руках – это не только физическая, но и косметическая проблема. Большую часть времени руки видят посторонние люди, которые могут реагировать на сыпь, папулы и расчесы совершенно по-разному. Переживания и психологический дискомфорт пациента усугубляют течение болезни. По статистике, группу риска составляют женщины, живущие в больших городах, однако дерматит на руках может появиться у любого человека вне зависимости от пола, возраста, и образа жизни.
Помимо психических факторов лечение дерматита на руках затрудняет даже гигиена и контакт с окружающей средой: с воздухом (который может быть пыльным, сухим и т. д.), чистящими средствами, водой, различными поверхностями, порой загрязненными. Именно поэтому дерматит называют болезнью цивилизации: развитие промышленности, появление новых средств бытовой химии привело к тому, что человек постоянно сталкивается с новыми видами чистящих, моющих, красящих, клеящих средств. Даже правила гигиены, столь необходимые в современном городе, могут сослужить плохую службу пациенту с дерматитом на руках. Общественные и домашние туалеты, деньги, ручки дверей и поручни – контакт с этими объектами, во-первых, повышает риск инфицирования больной кожи, а во-вторых, делает необходимым частое мытье рук, что приводит к пересыханию, шелушению, растрескиванию кожного покрова.
Через ранки, образовавшиеся на месте расчесов или лопнувшей пересохшей кожи, в кровь может проникнуть инфекция. В свою очередь это может привести к тяжелым последствиям для организма, вплоть до общего падения иммунитета и распространения дерматита на другие участки тела.
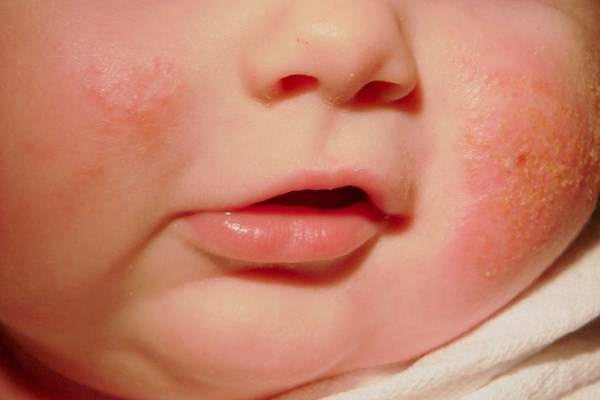
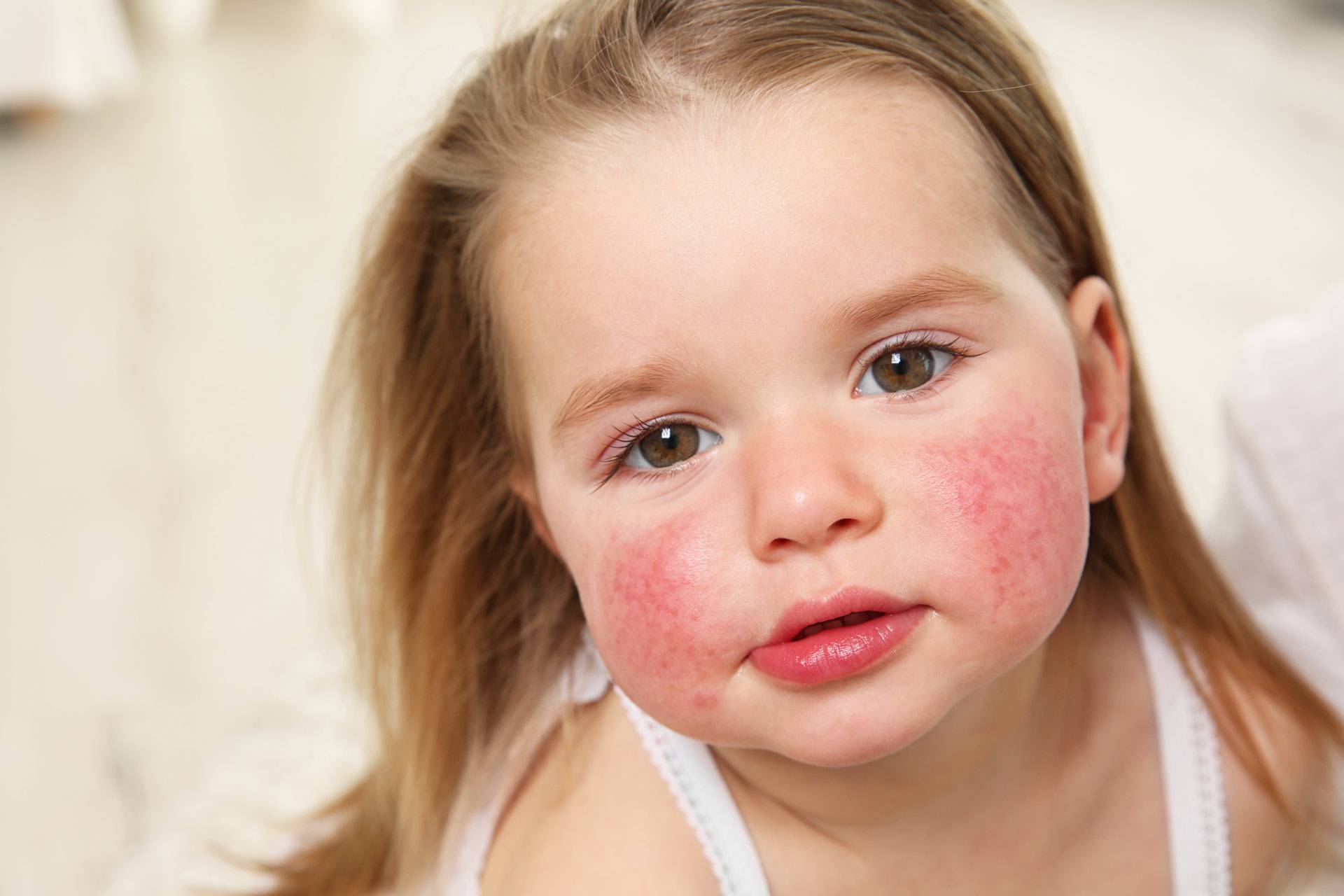
Как определить атопический дерматит у новорожденных
Это заболевание характеризуется воспалительным процессом, который сопровождается покраснением, шелушением, зудом и повышенной сухостью. Такая болезнь наблюдается главным образом у грудных детей до 6 месяцев, реже болеют дети старшего возраста — до 2, 5, 7 лет и старше. Также на пораженном слое эпидермиса возникают пузырьковые образования, наполненные жидкостью. Основной причиной развития таких симптомов признана наследственность, которая выражается в склонности иммунной системы ребенка особенно остро реагировать на раздражающие факторы.
Дети, которые предрасположены к атопическому дерматиту, имеют высокое количество иммуноглобулинов — антител, чувствительных к малейшему воздействию аллергена. Кроме того, в большинстве случаев у ребенка одновременно обнаруживают нарушение работы кишечника, например, дисбактериоз.
Совсем не сложно определить атопический дерматит у грудничков, лечение которого необходимо начинать при первых же признаках:
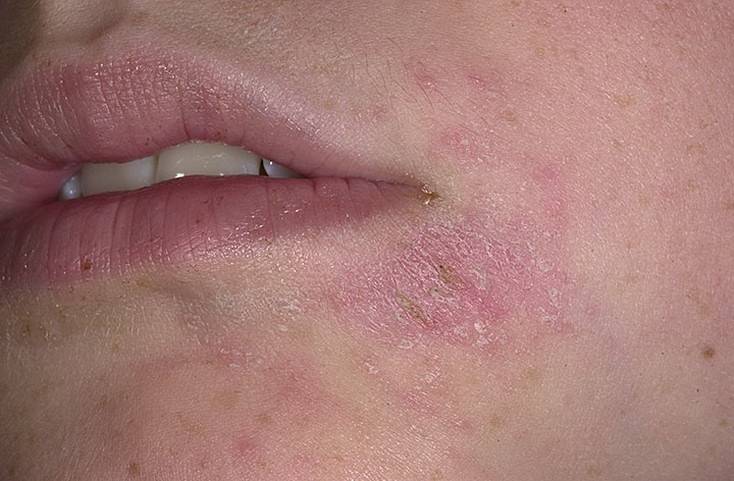
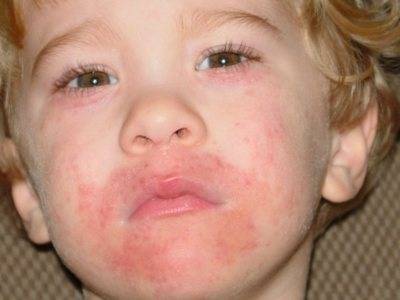
- появление красноватых высыпаний на теле, особенно в районе лица, шеи, ягодиц, локтей, паховой области;
- изменение цвета пораженных участков;
- сухая и шелушащаяся структура верхнего слоя эпидермиса;
- формирование тонких корочек желтоватого цвета;
- на теле происходит образование пузырьковой сыпи и трещин;
- сильное чувство зуда на воспаленном участке.
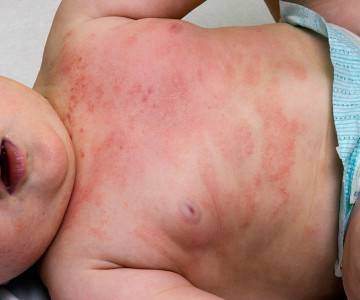
У детей постарше иногда возникают дополнительные симптомы — появление сыпи на ладонях или ступнях, развитие хронической формы болезни, утолщение воспаленной кожи, нарушение сна из-за ярко выраженного зуда. Если выявлен атопический дерматит у грудничка, лечение и необходимые диагностические исследования назначает педиатр.
Для эффективного лечения этого заболевания назначаются лекарственные препараты, направленные на устранение основной причины дерматита и главных симптомов. В зависимости от места поражения подбираются виды лекарств, которые делятся на местные (кремы, мази) и внутренние средства (таблетки и растворы). Если выявлен атопический дерматит у грудничка — как, чем лечить и каким образом соблюдать профилактику, такие вопросы необходимо заранее обсудить с врачом.
Лечение проводится при помощи лекарственных средств:
- антигистаминных препаратов для местного применения, которые способны устранить чувство зуда и сухость участка, подверженного заболеванию;
- стероидных лекарств — для лечения воспаления и устранения основных симптомов дерматита;
- в случае выявления инфекции врач также прописывает прием антибиотиков в форме таблеток.
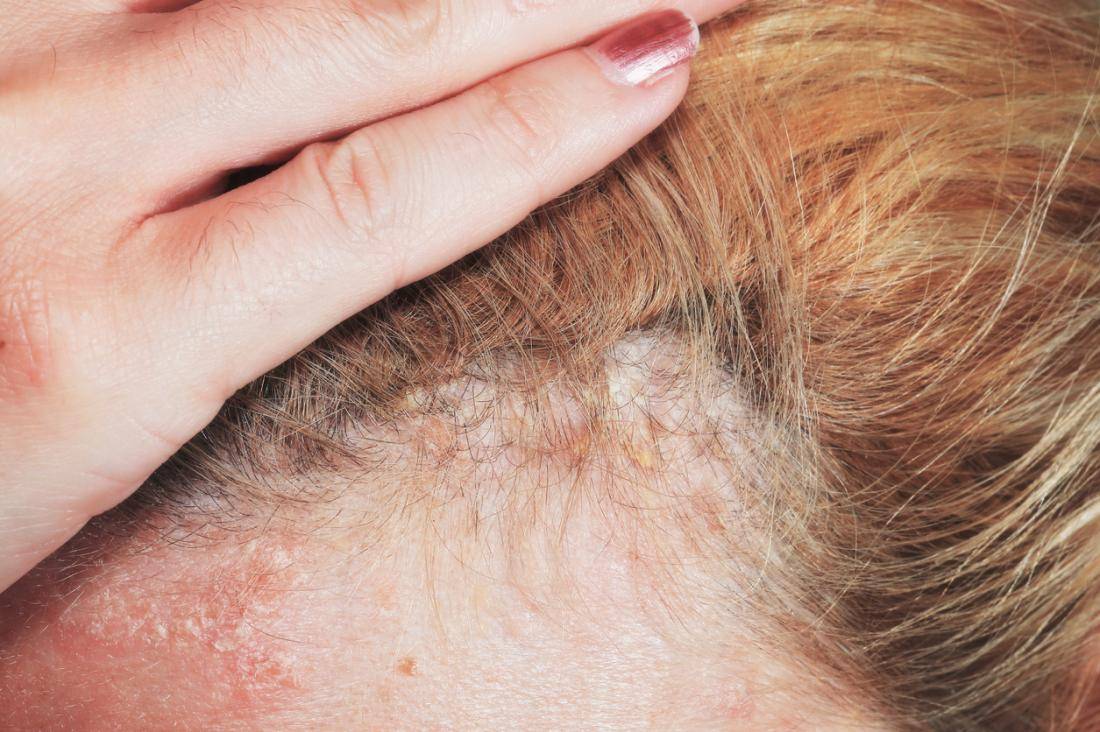
Себорейный дерматит у новорожденных выражается в виде воспалительного процесса на участках кожи с волосяным покровом. Основная локализация болезни происходит в области головы, но иногда встречается и в других местах. Это заболевание характеризуется формированием жирных чешуйчатых образований желтого цвета. Они развиваются из-за попадания патологического грибка, который размножается и приводит к появлению основных симптомов данной формы дерматита.
Также есть и другие причины усиленного формирования корочек:
- неправильный рацион матери — избыток соли, специй, жирных продуктов и сладостей переходит в молоко и вместе с ним попадает в организм ребенка;
- повышение температуры окружающей среды, жаркая погода или чрезмерное укутывание младенца;
- недостаточно тщательное выполнение гигиенических процедур.
Себорея у грудничков может поражать не только участки в районе головы, но также шею, грудь, ушные раковины и места сгибов. В отличие от других видов дерматита, эта форма практически никогда не вызывает ощущения зуда. Для лечения себореи используются специальные шампуни, которые способствуют устранению грибковой инфекции, воспалений и предотвращают возникновение новых чешуйчатых образований. Если ежедневно мыть голову ребенка таким шампунем, можно значительно снизить активность грибка и за короткое время достичь эффективных результатов. После мытья головы также используется одно из лекарственных средств в виде крема или геля, которое наносится на воспаленные участки.
Причины мокнущего дерматита
Воспалительный процесс, вызванный мокнущим дерматитом обеспечивается воздействием многих негативных факторов, зачастую это внешнее воздействие. Самая основная причина способствующая развитию этого вида дерматита, по мнению специалистов нарушения в работе органов пищеварения и ЖКТ (желудочно-кишечный тракт). Помимо этого:
- сбои в работе эндокринной системы, или заболевания эндокринного хар-ра;
- болезни почек;
- поражение гельминтами;
- низкий уровень иммунитета;
- генетический фактор;
- бактериальные или грибковые инвазии;
- стрессы/психологические заболевания.
Внешние причины мокнущего дерматита:
- контакт с моющими средствами, косметикой, которые имеют в своем составе агрессивные компоненты; бытовая химия;
- аллергические реакции на продукты питания; медикаменты; химические компоненты и пр.;
- аллергия на природные компоненты – шерсть, пыльца, растения и пр.;
- неблагоприятная экологическая обстановка;
- контакт с химическими компонентами по долгу службы (медицина, клининг, строительство и пр.);
В связи с большим списком, возможных возбудителей мокнущего дерматита, выделены подвиды:
- Профессиональный.
- Грибковый.
- Бытовой.
У детей мокнущий дерматит возникает на чаще при наличии других дерматитов, например пеленочный, а так же на фоне существующей аллергии.
Узнать подробнее
Методы лечения мокнущего дерматита
Лечить мокнущий дерматит можно почти теми же самыми средствами, что и другой вид дерматита.
К основным методам лечения относят:
- поднятие иммунитета;
- соблюдать строгую лечебную диету;
- прием лекарственных препаратов;
- стараться избегать все стрессовые ситуации;
- применение мазей, лосьонов;
Если говорить о стрессовых ситуациях, то специалисты давно выяснили тот факт, что постоянные стрессы больного способствуют тому, что развитие мокнущего дерматита проходит быстрей.
Поэтому если есть возможность, пациентам необходимо не только принимать все препараты, назначенные специалистами, но и посетить санаторий для отдыха.
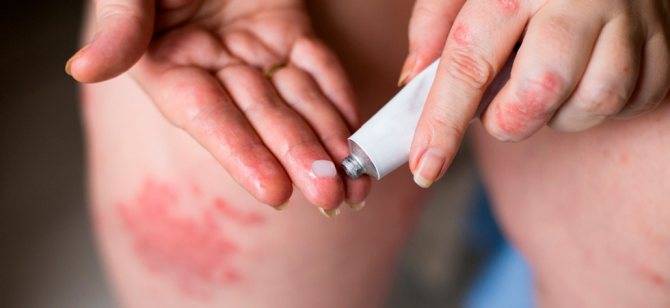
Мазями
Многие пациенты задают один и тот же вопрос, чем мазать мокнущий дерматит.
Если наблюдается экссудация, назначают примочки с раствором марганцовки или борной кислоты.
А затем используют различные пасты — фукорцин, левомицитин.
Для того чтобы раны зажили как можно быстрее, применяют мази, лосьоны, гели. Например, хорошо заживляют раны: солкосерил, бепантен.
Те участки, где кожа стала грубой, смазывают нафталиновой мазью и другими средствами, обладающие рассасывающим эффектом.
В последние годы стали активно использовать топические глюкокортикоиды. Выпускают их в виде мазей, лосьонов, кремов.
Применять их можно даже детям, в первые годы жизни.
Если произошло присоединение вторичной инфекции, назначают препараты, обладающие антибактериальным свойством.
Например:
- тридерм;
- целестодерм;
- пимафукорт;
В периоды ремиссии кожу нужно постоянно увлажнять, используя для этого лечебную косметику.
Медикаментами
Для лечения недуга специалисты назначают следующие препараты:
антиаллергенные препараты. При мокнущем дерматите можно купировать все симптомы, принимая такие препараты как — Тавегил, Телфаст, Кларетин
Важно то, что все эти препараты редко вызывают побочные эффекты, а значит, пациент может вести привычный ему образ жизни.
противовоспалительные и антибактериальные препараты. Для того чтобы оказать эти эффекты на пораженные участки, следует принимать гормональные препараты
Врачи практически всегда отдают предпочтение медикаментам местного применения. Главным их веществом является цинк;
Народные средства
Существует несколько способов для лечения данного заболевания народными средствами:
- лечение картофелем. Натрите картофель, для лечения используется как сок, так и кашица. Например, если используют кашу, то она просто прикладывается к пораженным участкам кожи. Держится два часа, а затем убирается. Соком картофеля просто протирают кожу несколько раз в день;
- масло Герани. Применяется оно наружно, обладает прекрасным заживляющим эффектом. Для этого можно брать листики, цветки или веточки. Растение тщательно измельчается, берется две столовые ложки и заливается стаканом растительного масла. В течение пяти дней средство должно настояться в темном помещении. После чего его ставят на солнце и выдерживают один месяц. Только после этого можно процедить и начинать использовать. Проблемные участки смазываются на несколько часов, затем смываются теплой водой;
- барвинка. Берется 1 ст. ложка растения и заливается стаканом воды. Все это варится на медленном огне в течение 10 минут. Отвар добавляется в ванну или делаются примочки из него;
- чай с мелиссой. Многие утверждают, что прием такого чая утром и вечером, снимут симптомы заболевания;
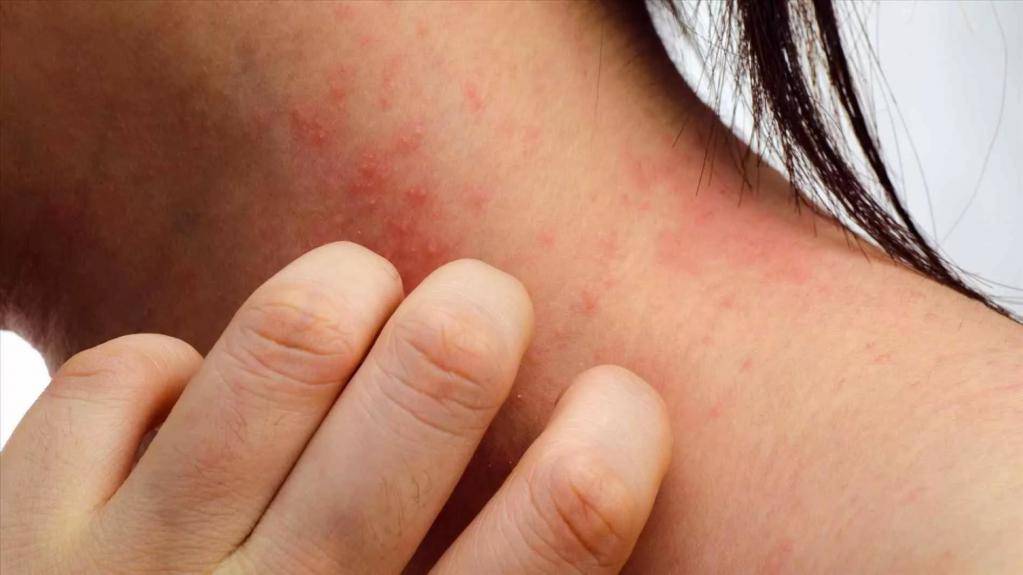
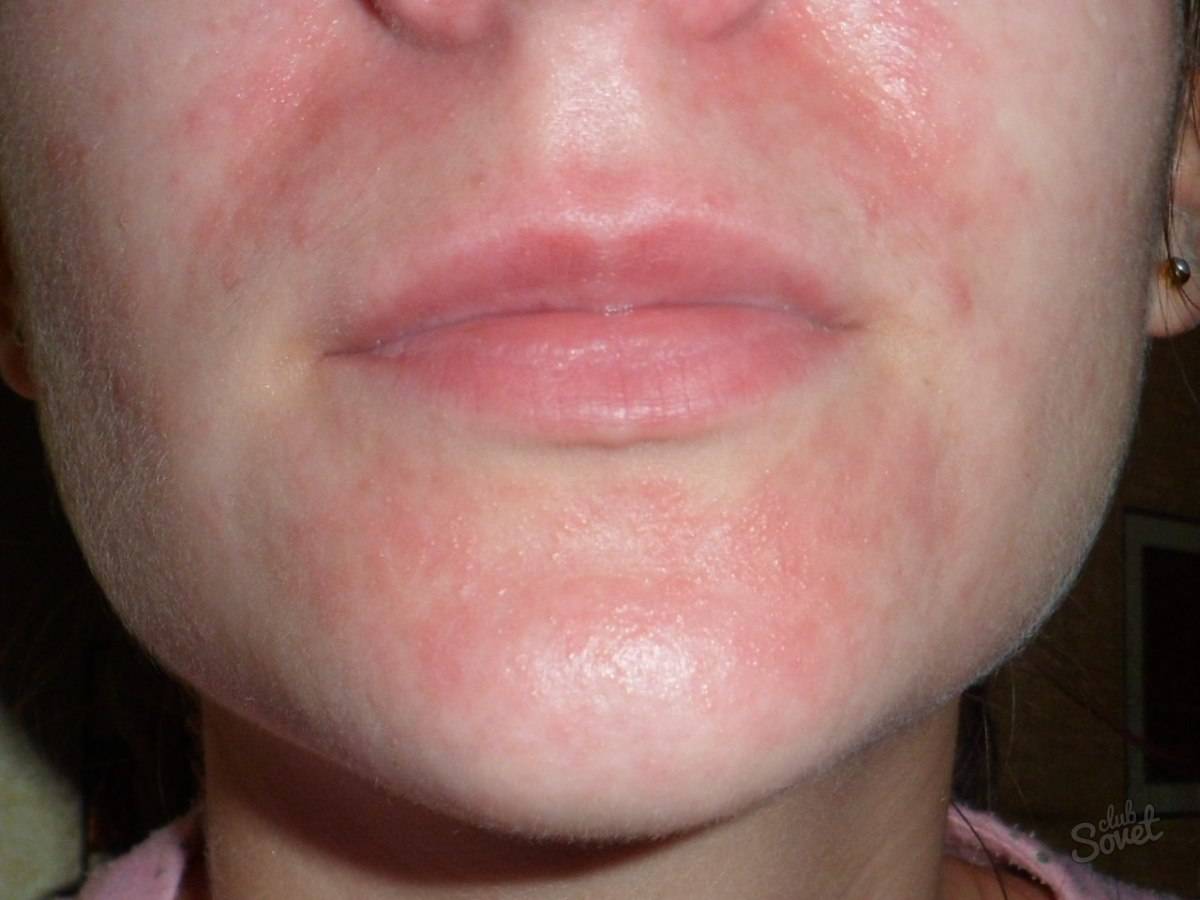
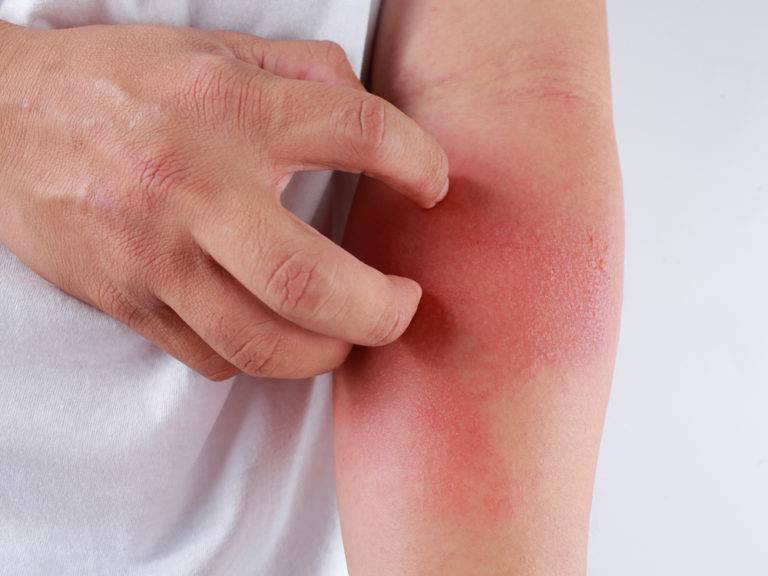
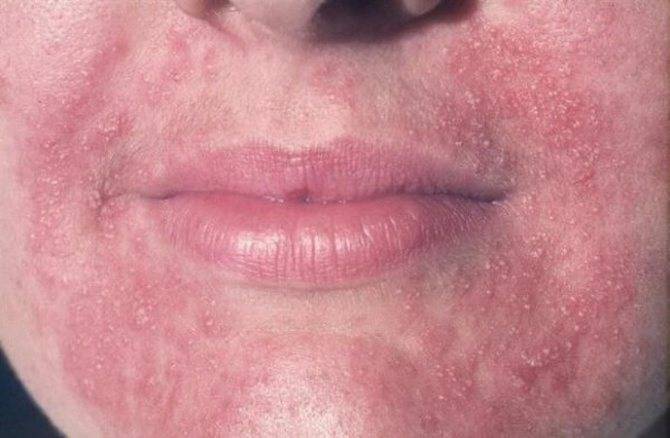
Симптомы мокнущего дерматита
У ребенка и взрослого болезнь будет иметь несколько различающиеся симптомы, поэтому их рассматривают отдельно.
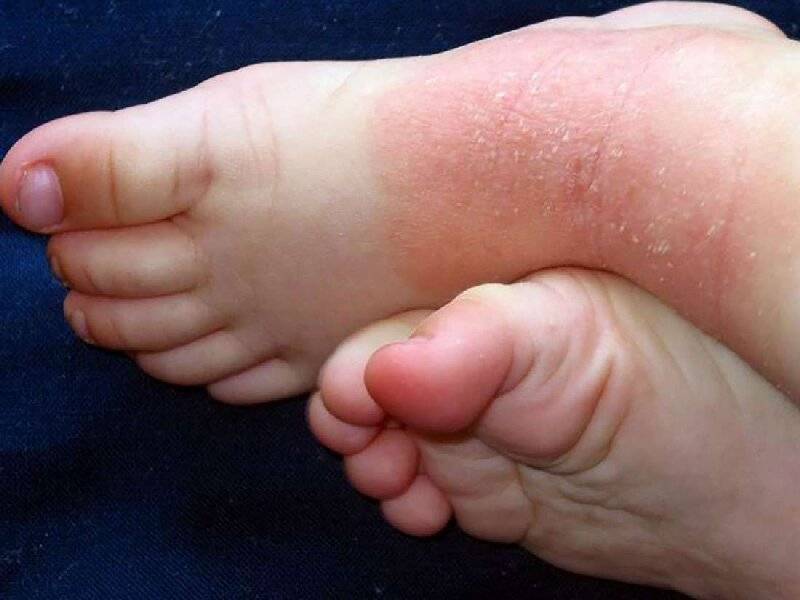
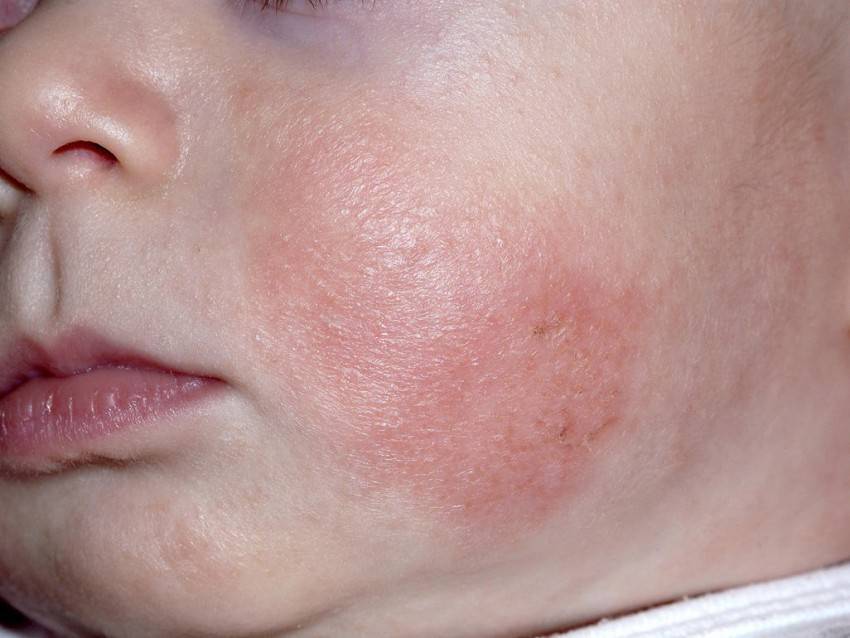
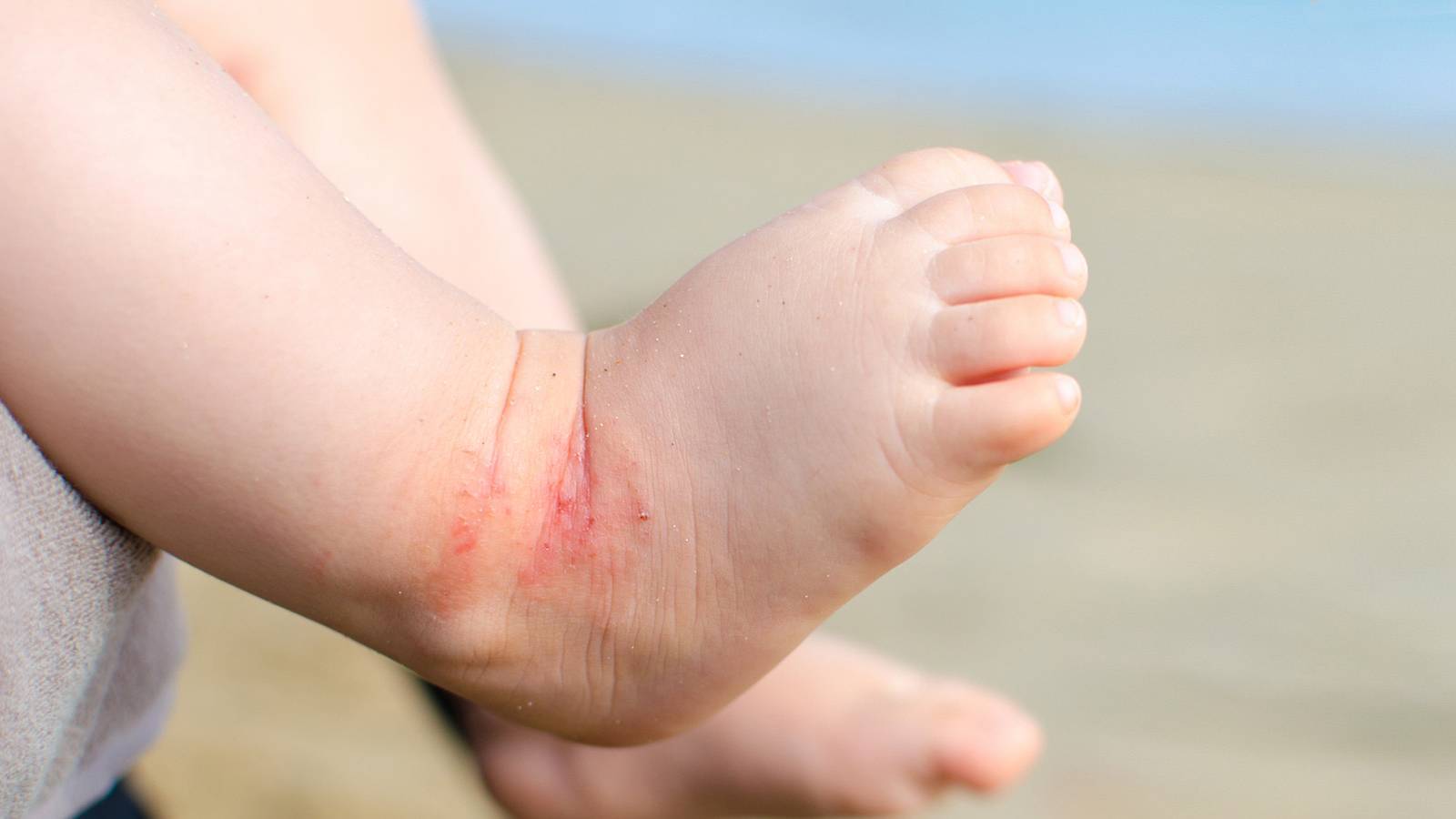
Мокнущий дерматит у грудничков и детей до 3 лет проявляется образованием покраснений, на месте которых вскоре возникают мокнущие язвы, и из них выделяется прозрачная жидкость. Затем эти зоны покрываются корочками. Локализуются воспаленные участки на щеках и за ушами, на локтях и коленях. Очень редко поражение кожи затрагивает туловище.
У детей 3-12 лет болезнь характеризуется появлением отека и покраснения в области шеи, тыльной стороны кистей, на локтях и под коленями. На месте покраснений вскоре появляются отдельные более красные участки, пузыри, которые, вскрываясь, образуют блестящие розоватые «островки» — эрозии. Потом области воспаления трескаются и становятся болезненными, из трещин выделяется прозрачная жидкость.
Пораженные участки сильно зудят. Ребенок расчесывает их, в результате заносит сюда инфекцию, и вместо сукровицы из трещин начинает выделяться гной. О заживлении воспаления говорит появление корочек и уменьшение красноты. Там, где были очаги мокнущего дерматита, остаются более темные, чем окружающая кожа, пятна.
У подростков 12-18 лет проявления мокнущего воспаления кожи ненамного отличаются от описанного ранее. Отличие в том, что пораженные участки могут спонтанно исчезнуть, или так же внезапно разрастись.
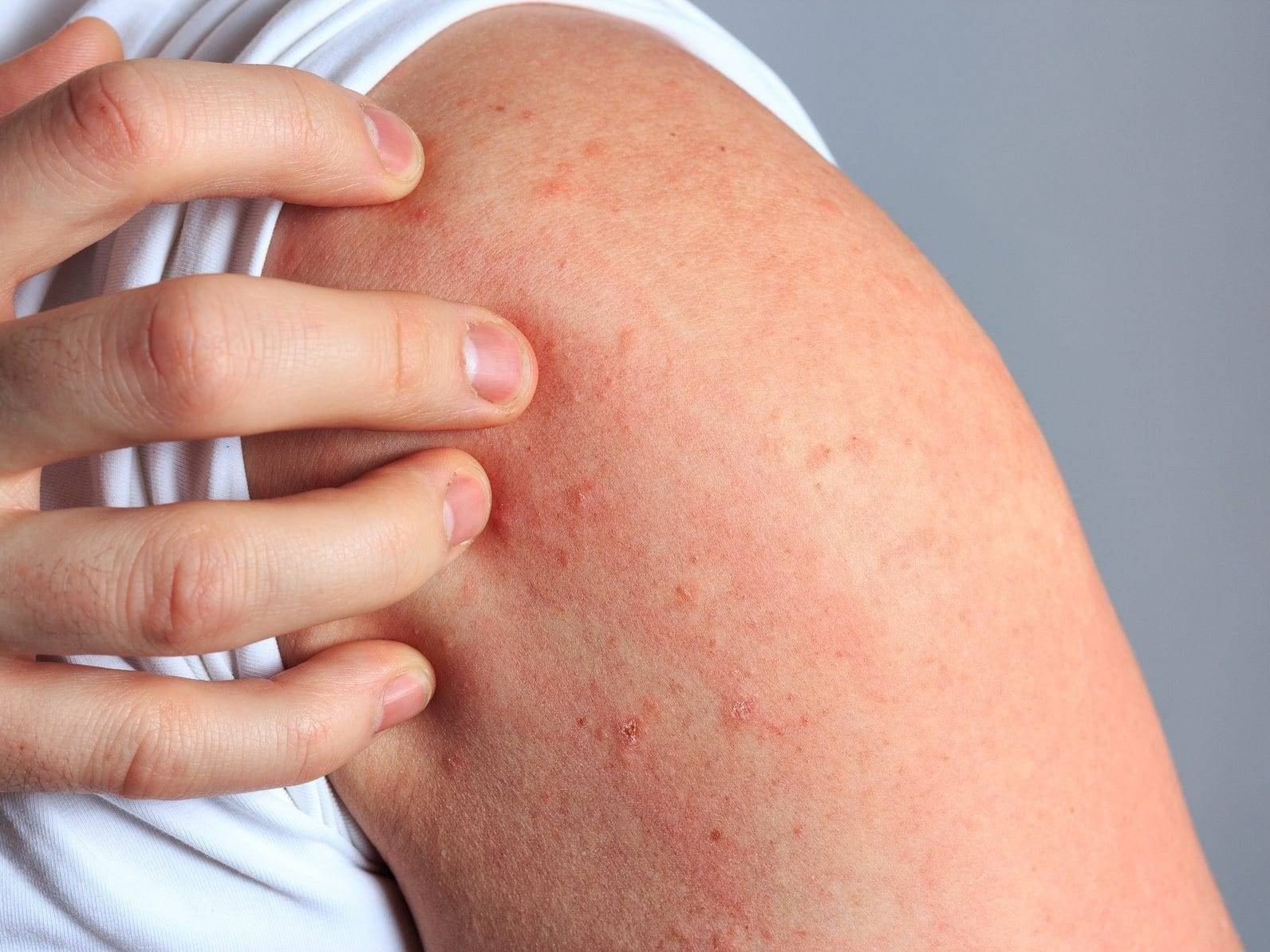
Мокнущий дерматит имеет характерные симптомы, благодаря которым легко диагностируется:
- Возникновение сыпи (папулы/везикулы/язвы), с мутноватым содержимым;
- Вскрытие папул или везикул, вследствие чего образуются мокнущие участки кожи;
- Покрытие корочками, образование трещин.
Помимо основных симптомов, клиническая картина может варьироваться в зависимости от возраста пациента:
- Груднички и дети ясельной группы (до 3х лет) – сыпь возникает в основном на сгибах конечностей (руки/ноги), голова (предпочтительно на лице), в редких случаях сыпь возникает на корпусе. Возникают язвы с мутноватым содержимым, которые вскрываясь, образуют болезненные трещины, а с течением болезни (мокнущие участки подсыхают) образуются корочки.
- Дети старше трех и до подросткового возраста – в отличие от малышей сыпь мигрирует в область шеи, может возникать на ладонях, и также на сгибах. Помимо папул, на коже отмечается гиперемия и отечность тканей подверженных высыпаниям, дерма в этих местах может быть несколько уплотненной.
- Подростки (до 18 летия) – клиническая картина такая же как и у пациентов младшего возраста, но отличается склонностью к увеличению кожных поражений и их сливанию между собой.
- Люди старше – сыпь может образовываться практически на любых участках тела, предпочтительно в естественных складках кожи. Общие симптомы те же, но у взрослых отличительный признак образование эрозированных участков тела.
В разном возрасте мокнущий дерматит проявляет себя по-разному:
- У детей, в возрасте до двух лет, на коже образовываются корочки, в области лица и сгибах колен и рук.
- Если ребенок старше 12 лет, то у него возникает сыпь, практически по всему телу. При этом все пораженные участки имеют красный цвет, кожа отекает, образуются трещины.
- Взрослые люди наблюдают те же самые симптомы, что и в детском возрасте. Но при этом их кожа сильно утолщается.
В большинстве случаев, примерно в 60-70%, признаки атопического дерматита у детей со временем исчезают, но в остальных болезнь сохраняется у ребенка и сопровождает его на протяжении всей его жизни, периодически возобновляясь. Тяжесть протекания патологии напрямую зависит от периода ее возникновения, поэтому при раннем дебюте дерматит протекает особенно тяжело.
 Проходит ли атопический дерматит у детей с возрастом
Проходит ли атопический дерматит у детей с возрастом
Врачи утверждают, что если параллельно с атопическим дерматитом у детей будет развиваться другое заболевание аллергического характера, например, бронхиальная астма или поллиноз, то симптомы будут проявляться практически постоянно, что значительно ухудшит качество жизни больного.