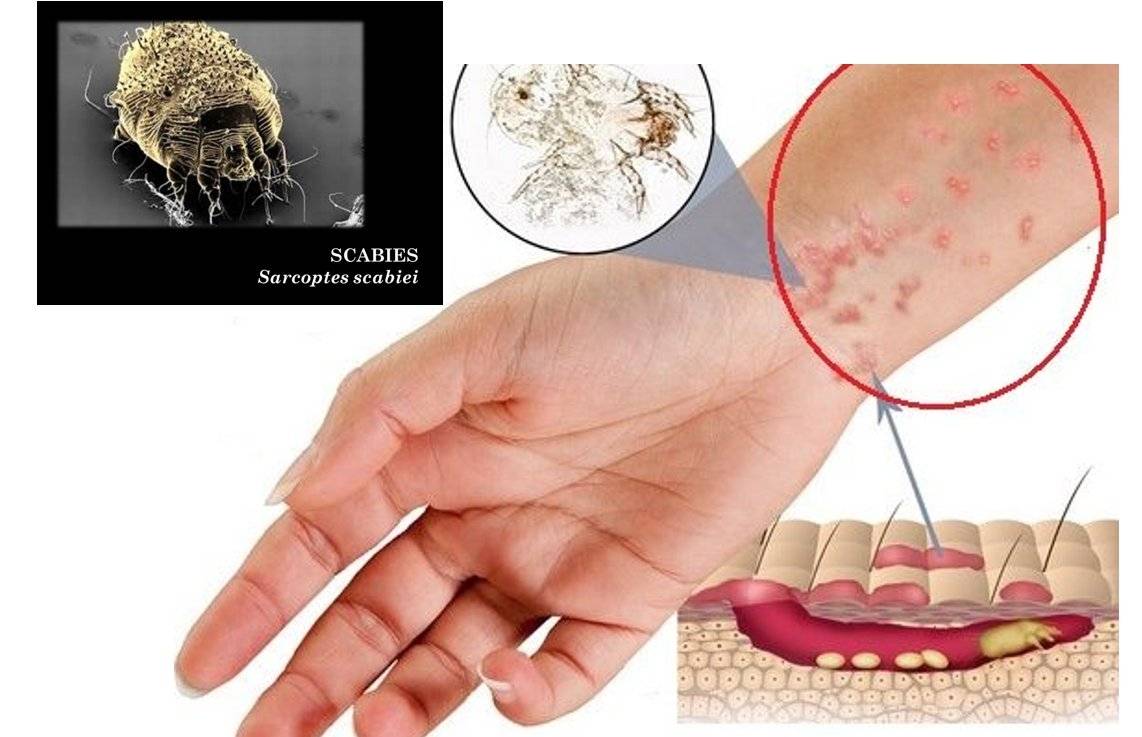
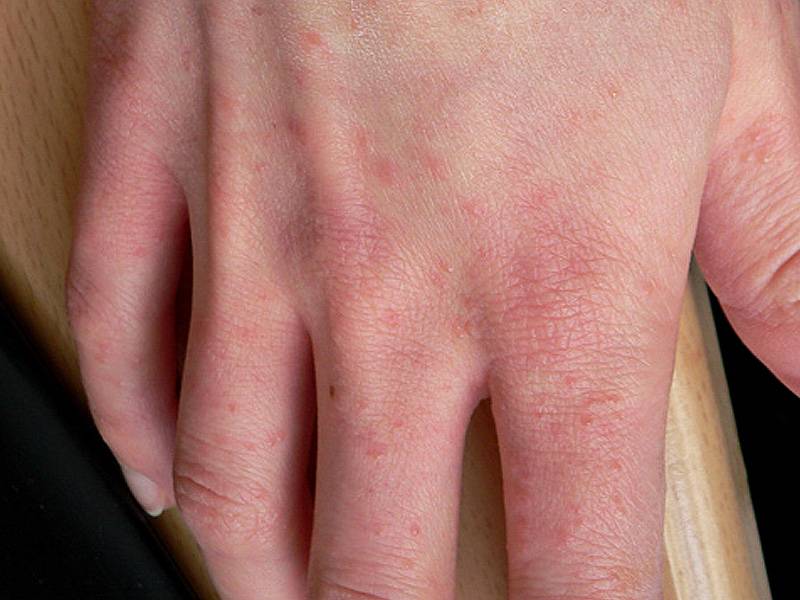
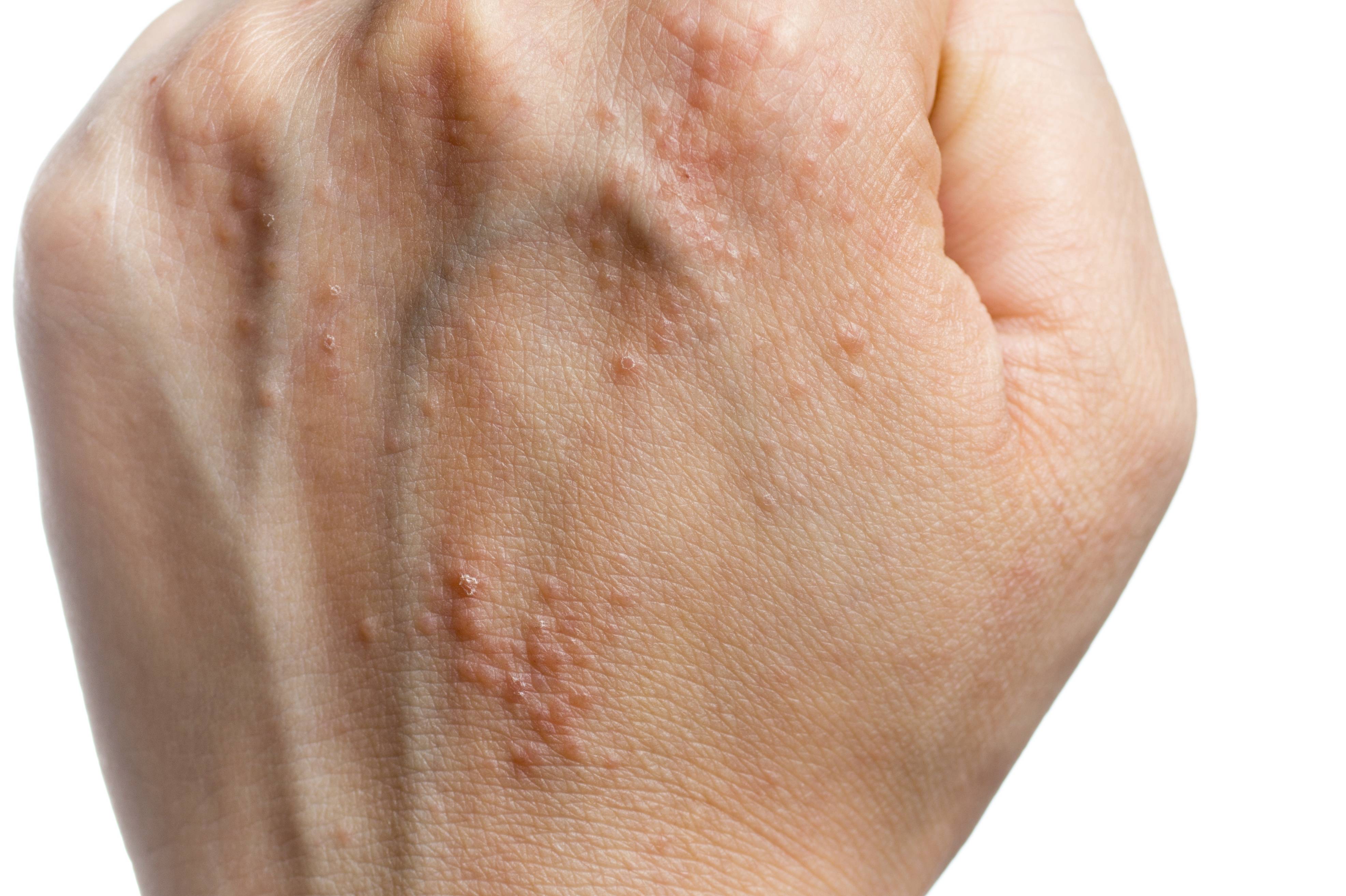
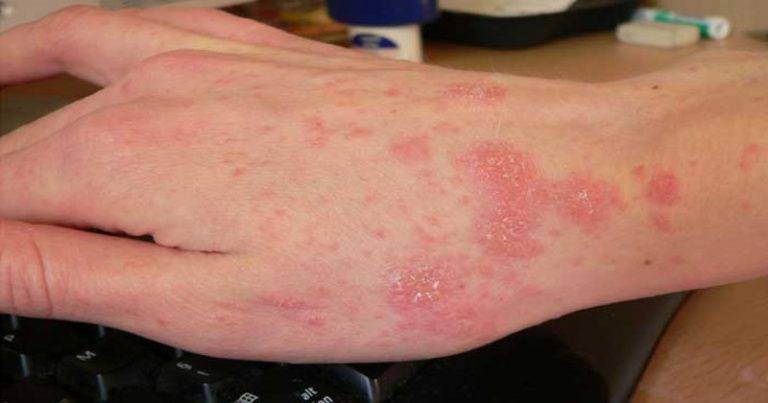
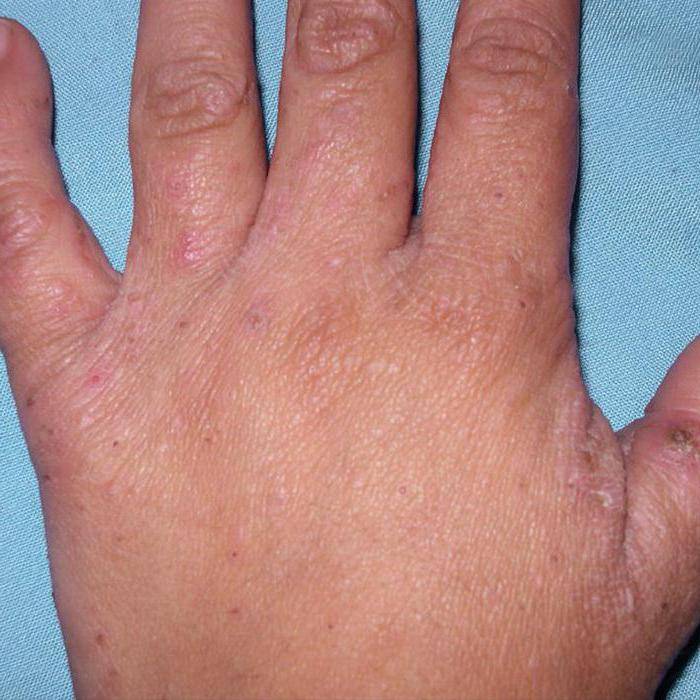
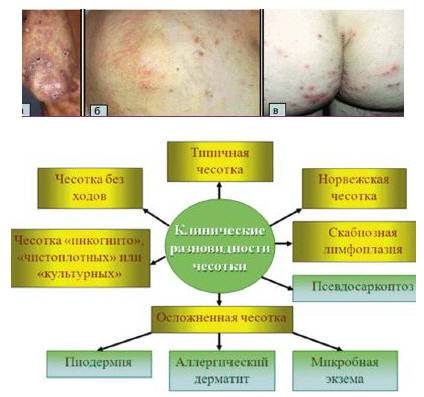
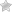Диагностика и симптомы болезни
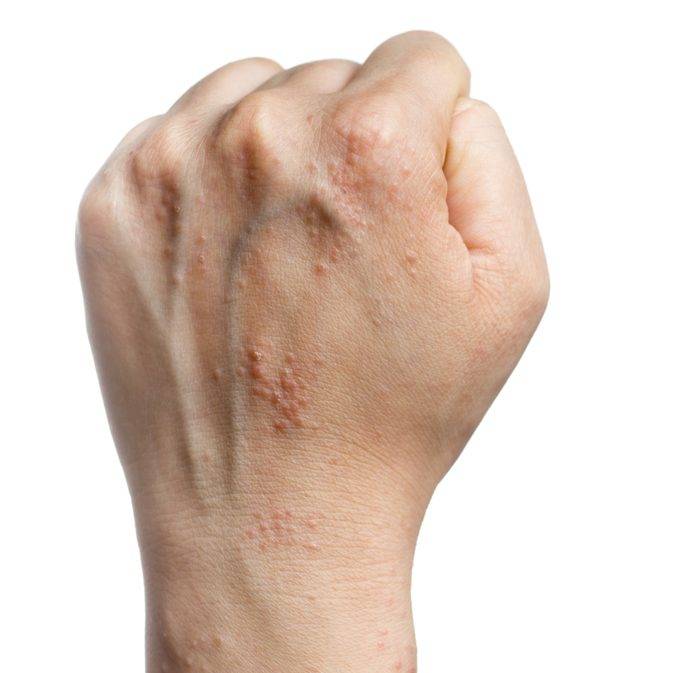
Результаты общего анализа крови больного норвежской чесоткой показывают отклонения в виде эозинофилии, лейкоцитоза, ускоренной СОЭ. позволяет увидеть на коже пациента много чесоточных нор, которые располагаются слоями. Иногда врачам сложно определить точный диагноз, поскольку у больного отсутствует один из главных симптомов — сильный зуд, который характерен для обычной чесотки.
Данное заболевание часто принимают за пиодермию, экзему или гиперкератотическую форму псориаза. С последним заболеванием крустозную чесотку путают чаще всего. Это связано с идентичностью симптомов этих болезней. В обоих случаях у больного наблюдается обширное покраснение кожи, ее шелушение и ороговение, но зуд при этом отсутствует.
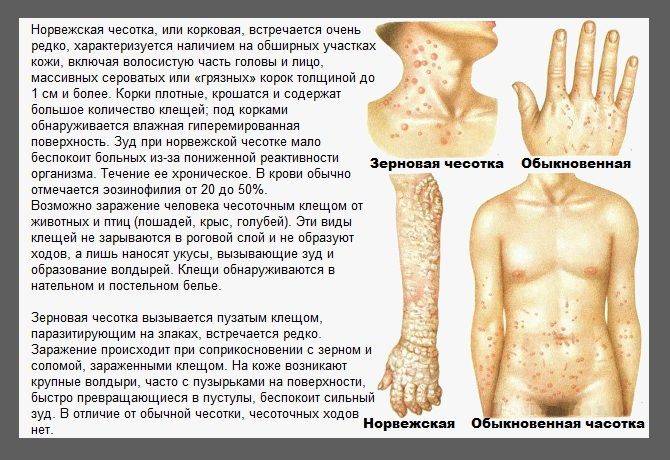
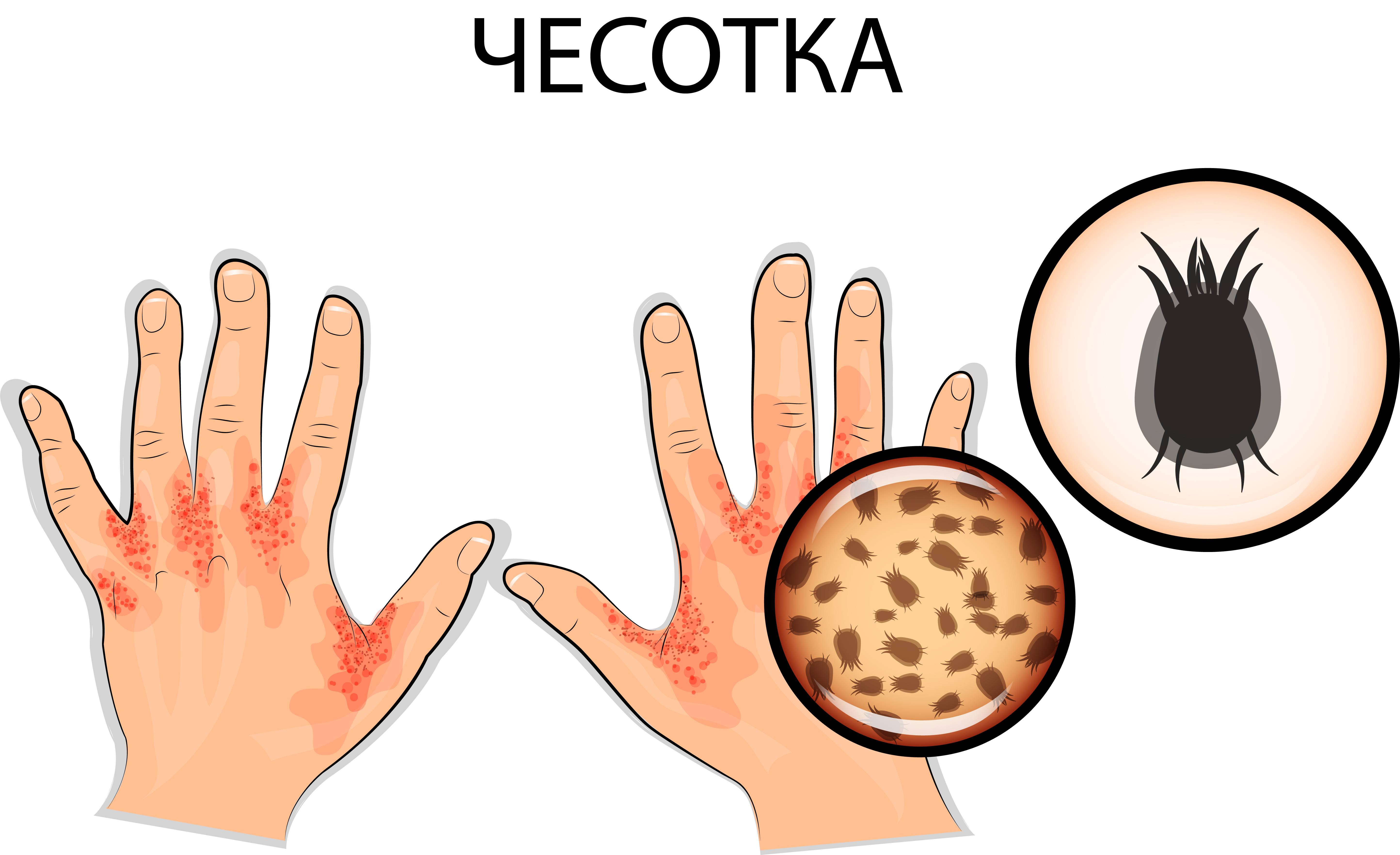
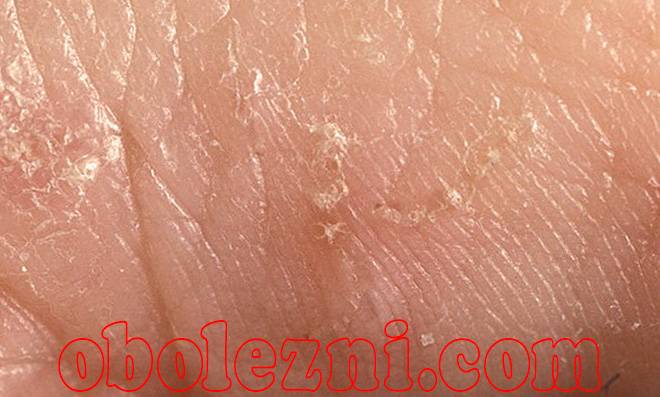
 Норвежская чесотка характерна тем, что популяция чесоточных зудней на теле больного в несколько раз многочисленнее, чем при обычной форме заболевания. В 1 кв. см эпителия может насчитываться до 200 особей микроскопических клещей. Кожа пациента при этом неестественно сухая, горячая и состоит из толстых серых или зеленых уплотнений. Ороговение кожных покровов настолько толстое, что напоминает плотный панцирь, прилегающий к телу человека. Ороговевшая корка может быть желтого, серого либо коричневого цвета, ее поверхность бывает как гладкой, так и неровной. Такие чешуйки обычно наслаиваются друг на друга, образовывая пласт толщиной до 3 см.
Норвежская чесотка характерна тем, что популяция чесоточных зудней на теле больного в несколько раз многочисленнее, чем при обычной форме заболевания. В 1 кв. см эпителия может насчитываться до 200 особей микроскопических клещей. Кожа пациента при этом неестественно сухая, горячая и состоит из толстых серых или зеленых уплотнений. Ороговение кожных покровов настолько толстое, что напоминает плотный панцирь, прилегающий к телу человека. Ороговевшая корка может быть желтого, серого либо коричневого цвета, ее поверхность бывает как гладкой, так и неровной. Такие чешуйки обычно наслаиваются друг на друга, образовывая пласт толщиной до 3 см.
Очагами поражения чаще всего являются:
- локти;
- живот;
- ягодицы;
- промежутки между пальцами;
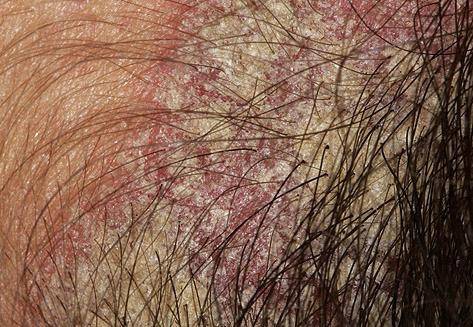
- лицо;
- голова.
Но бывают и такие случаи, когда заболевание поражает абсолютно все зоны на теле человека. В области распространения патологии волосы обычно сухие и тусклые, ногти становятся толще и деформируются. Наблюдается увеличение и воспаление всех лимфатических узлов
Среди прочих признаков норвежской чесотки нужно обратить внимание на то, что пораженные участки кожи приобретают специфический неприятный запах
Принципы диагностики
Постановка диагноза происходит на основании клинических данных (характерные высыпания), эпидемиологических сведений (осмотр контактных лиц, сведения о пребывании в эпидемическом очаге), лабораторной диагностики (обнаружение клеща и его яиц на коже). При поражении наблюдается повышение лейкоцитов в крови, эозинов и РОЭ.
Дифференциальный диагноз норвежской формы заболевания проводится с экземой, пиодермией и гиперкератотическим псориазом. При развитии серьезных осложнений при отсутствии своевременного лечения прогноз данной болезни неблагоприятен. Медикаментозная терапия эффективна только на начальных этапах развития болезни. Нередко отмечаются летальные исходы, что происходит вследствие сильной интоксикации организма больного или поражения сердечной деятельности.
Норвежскую чесотку можно спутать с экземой, пиодермией, а также с псориазом. У псориаза и норвежской чесотки существуют похожие симптомы, что порой затрудняет процесс диагностирования заболевания.
Для точного диагностирования заболевания проводится гистологический анализ биоптата и биохимический анализ крови. Наблюдается сдвиг в формуле крови в сторону увеличения лейкоцитов, эозинофилов, а также наблюдается ускоренная реакция оседания эритроцитов (РОЭ).
Правильно поставленный диагноз является залогом дальнейшего успешного лечения
Поэтому очень важно вовремя подтвердить наличие чесоточной патологии. Диагностирование в основном происходит на основе визуального осмотра пациента с последующим проведением лабораторных исследований
Для точного подтверждения больному делают соскоб (также желательно посредством тонкой иглы извлечь паразита).
При норвежской чесотке повышены лейкоциты в крови и РОЭ. Для диагностирования заболевания используется несколько методов:
- Метод игольного извлечения.
- Послойного соскоба.
- Тонких срезов.
- С помощью раствора молочной кислоты или щелочного препаривания.
Важно исключить следующие заболевания:
- пиодермия;
- экзема;
- гиперкератотический псориаз.
1. Традиционное извлечение клеща иглой из слепого конца чесоточного хода, с последующей микроскопией возбудителя. Данный метод малоэффективен при исследовании старых полуразрушенных папул.
3. Метод послойного соскабливания из области слепого конца чесоточного хода до появления крови. С последующей микроскопией материала.
4. Метод щелочного препарирования кожи, с нанесением на кожу щелочного раствора, с последующей аспирацией мацерированой кожи и микроскопией.
Диагностические мероприятия носят дифференциальный характер. Отсутствие зудящих ощущений нередко ведет к неправильно поставленному диагнозу. На раннем этапе следует дифференцировать от аллергических реакций, дерматитов и инфекций, передающихся посредством воздушно-капельного пути.
Диагноз чесотки обусловлен наличием следующих критериев:
- Аномальное утолщение кожного покрова, обнаружение большого количества чесоточных ходов, которые располагаются ярусами.
- Симптомы акантоза – сильная пигментация в области паха и подмышечных впадин.
- Изменение количественных показателей крови. В частности возрастает уровень лейкоцитов, эозинофилов, повышается скорость оседания эритроцитов.
После удаление корковых образований больной должен вымыться. Во время последующего лечения мыться запрещается. Каждое мытье рук требует последующего нанесения специализированных средств. Ногти обрезают под корень.
Диагноз ставится после очного осмотра больного. Важную роль играет сбор клинических данных, а также эпидемиологических сведений. Обязательно проводится лабораторное исследование, которое позволяет подтвердить диагноз.
Очень важно правильно диагностировать заболевание. Медицине известен случай, когда больному поставили неверный диагноз и назначили лечение от псориаза
Это привело к генерализации процесса и смерти пациента.
Разумеется, сбор анамнеза и осмотр кожных тканей должен натолкнуть специалиста на мысль о чесотке. Эпителий покрыт корочками, а кожа на складках шеи, паха и подмышек приобретает более выраженную пигментацию. Далее пациент сдает на анализ кровь — в образцах специалист может обнаружить увеличение количества эозинофилов и лейкоцитов.
Соблюдаем врачебные рекомендации
Для лечения заболевания в домашних условиях нужно неукоснительно следовать инструкциям врача, которые предусматривают выполнение следующих действий:
- Ознакомление с инструкцией по применению лекарственного препарата.
- Отказ от использования горячего душа с применением мочалки.
- Подстригание ногтей перед водными процедурами.
- Нанесение лекарства на ночь, вследствие того, что активность клещевого клеща повышена в ночное время.
- Втирание препарата проводится сухими руками. Если лекарство имеет жидкую консистенцию – то наносится на поврежденную область с помощью губки. Эта рекомендация больше всего относится к лицу. Чтобы препарат не попал на слизистые.
- Нанесение мази на области лица требует проведение мероприятий по предотвращению ее попадания на область лица и глаз.
- При попадании медикамента на слизистую, глаза и половые органы рекомендовано их промывание под проточной водой.
- После нанесения лекарства на поврежденную область, руки требуют обработку мылом.
- Регулярная смена постельного белья является обязательной.
- При стирке индивидуального белья в стиральный порошок нужно добавлять соду. Белье подвергается предварительному замачиванию в течение часа.
- Вещи, которые невозможно постирать или прокипятить, должны обрабатываться с помощью воздействия мороза. Матрасы, подушки обрабатываются дезинфицирующим спреем.
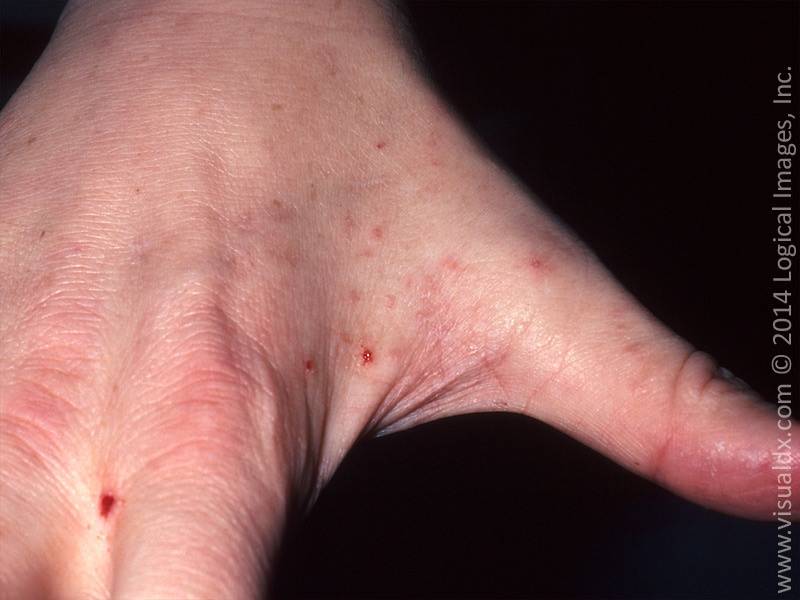
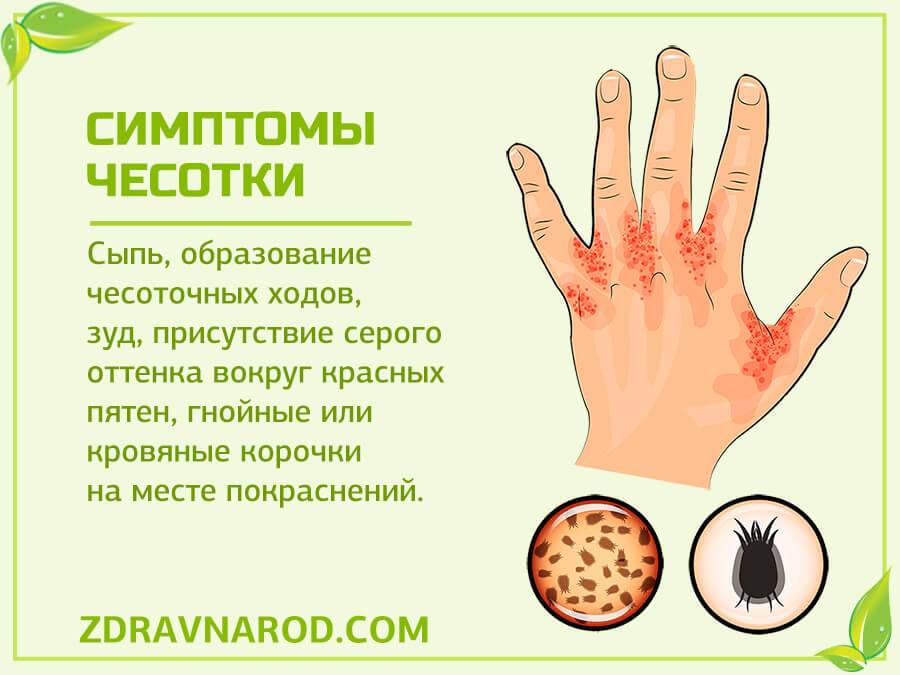
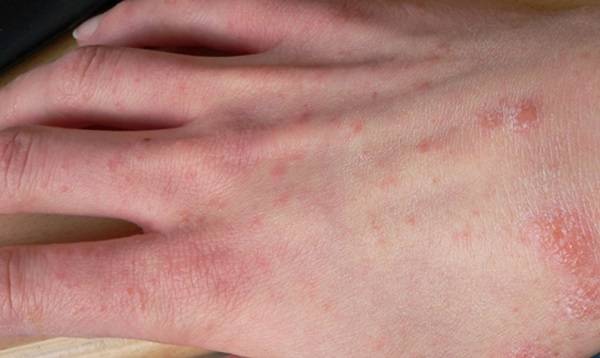
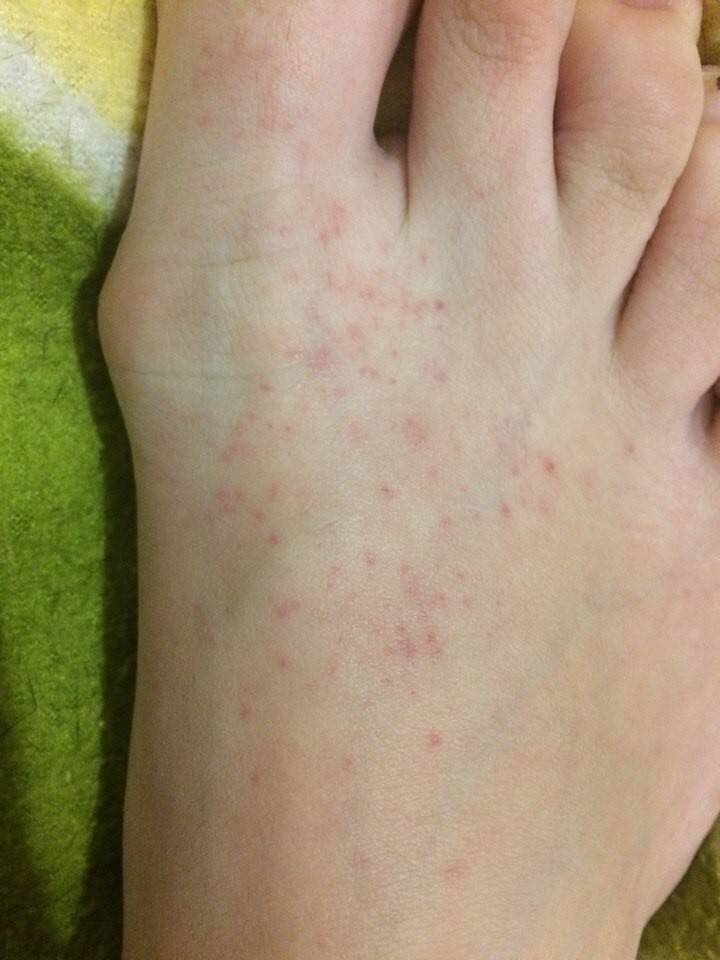
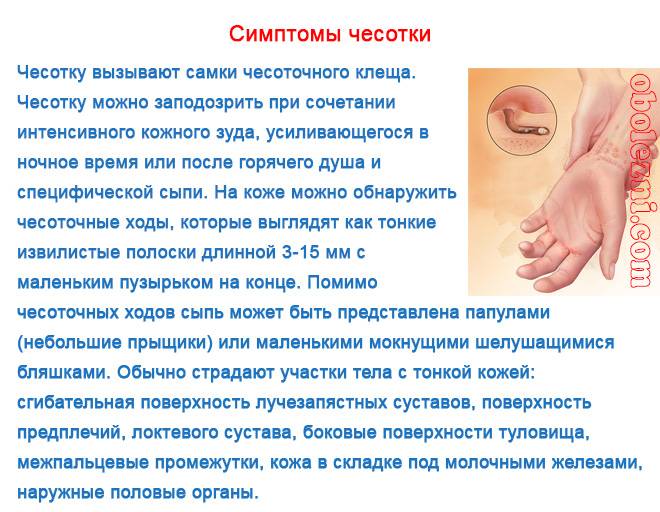
Симптомы чесотки + фото сыпи
Характерные симптомы при чесотке:
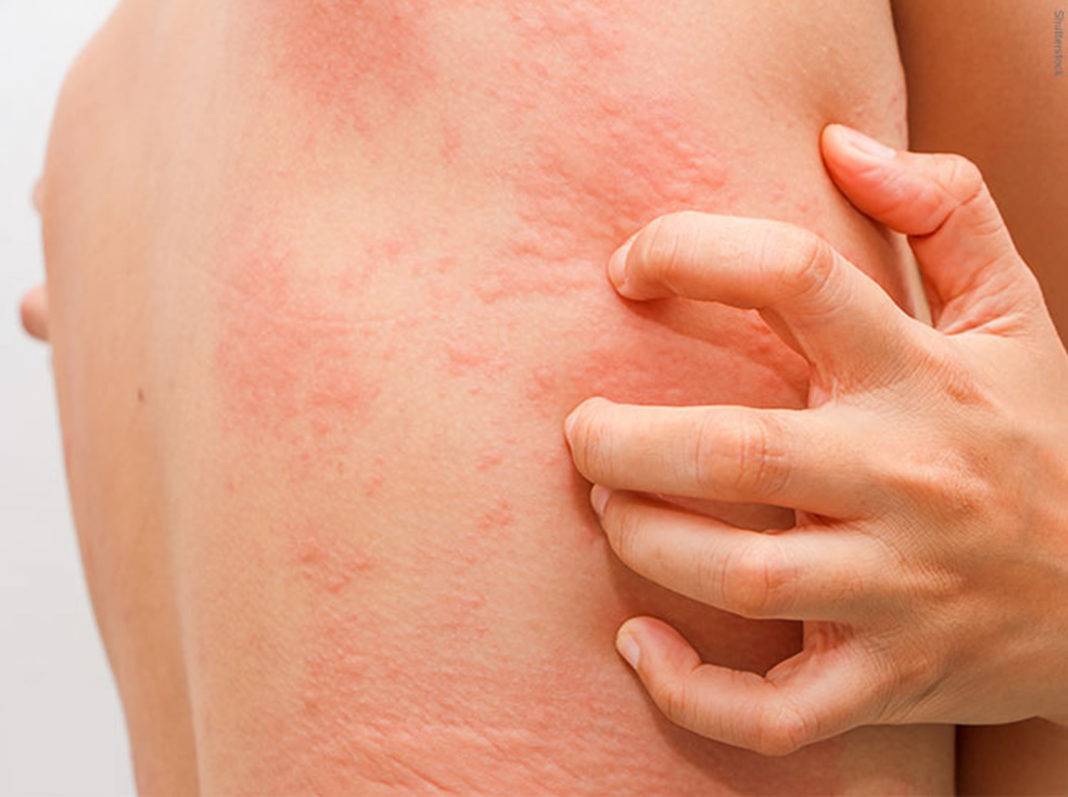
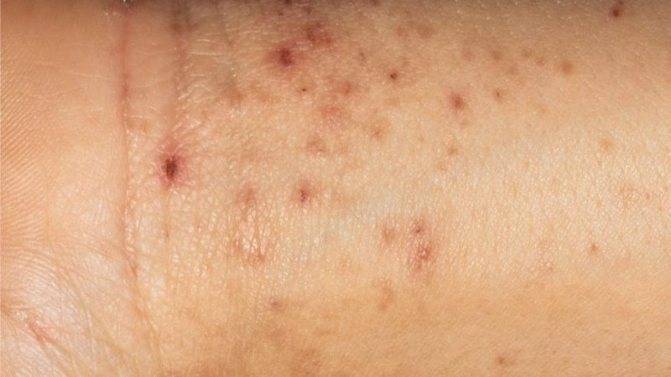
- Сыпь у взрослых и детей, локализующаяся на разных участках и усиливающаяся ночью. Это связано с тем, что именно в ночные часы самки проявляют активность в плане своей жизнедеятельности.
- Образование заметных ходов чесоточного характера.
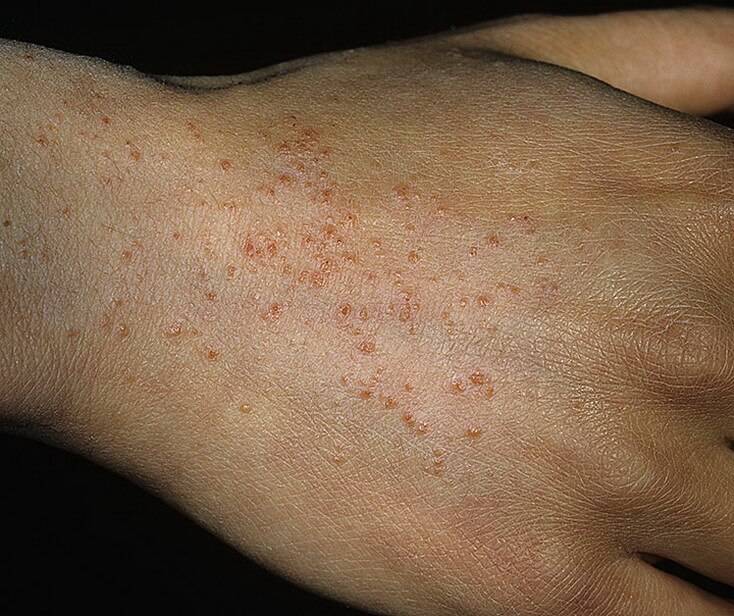
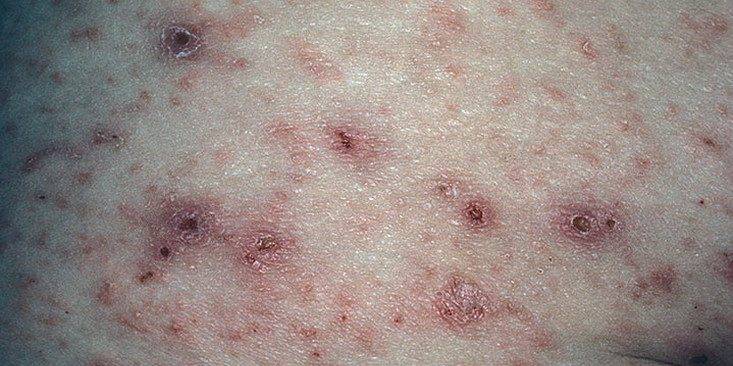
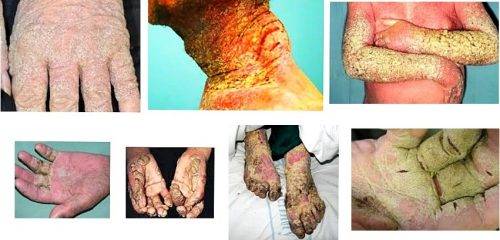
- Полиморфизм характеризуется образованием папул и пузырьков, которые покрываются корочкой геморрагического плана.
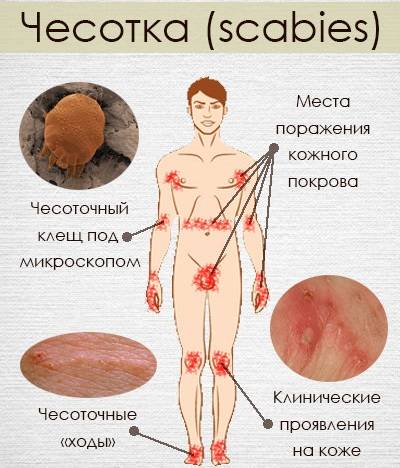
- Излюбленные места заражения – живот, складки между пальцев, боковые области, бедра и ягодичные мышцы, у женщин – на груди, у мужчин – в паховой части. Особенно заметной становится сыпь на руках.
- На теле при заболевании образуются красные пятна, вечно зудящие, они «покрыты», «окружены» линиями, имеющими непривлекательный серый тон.
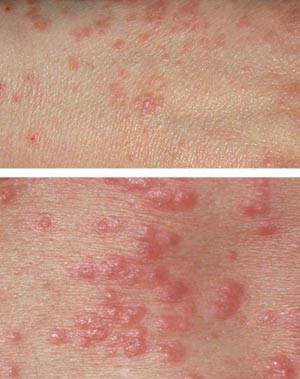
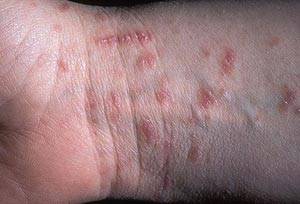
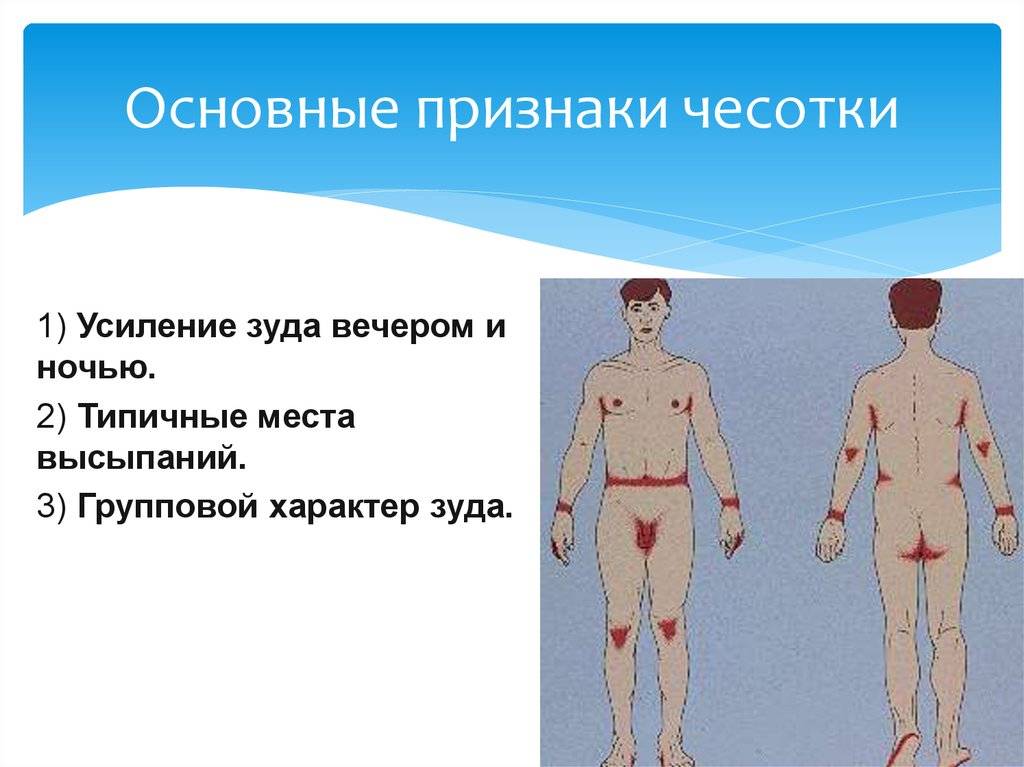
Типичные места сыпи при чесотке:
- почти у всех — межпальцевые промежутки и боковые поверхности пальцев рук,
- у 50% — область лучезапястных суставов,
- у 50% мужчин — половые органы,
- у 25% — стопы,
- 20% — туловище,
- у 17% — руки и ноги (за исключением кистей и стоп),
- у 10% женщин — молочные железы.
А также: сгибательные складки предплечий и плеч, ягодицы, бедра и подколенные впадины.
Признаки типичной чесотки
От момента заражения до появления первых признаков чесотки может пройти менее суток, иногда неделя и более. Инкубационный период заболевания может быть разным. Определяется он порой года, количеством попавших на кожу паразитов.
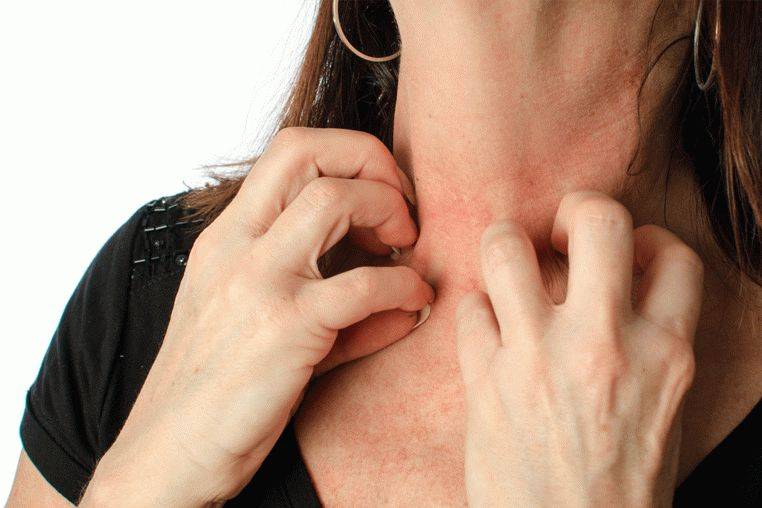
- Основной симптом начальной стадии – зуд. Интенсивность его нарастает. Особенно сильным этот признак становится в вечернее и ночное время. Это можно объяснить повышением активности возбудителя к концу дня.
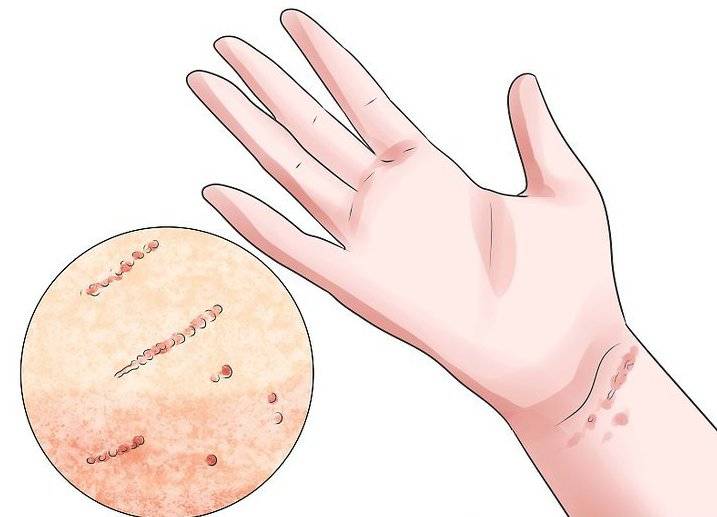
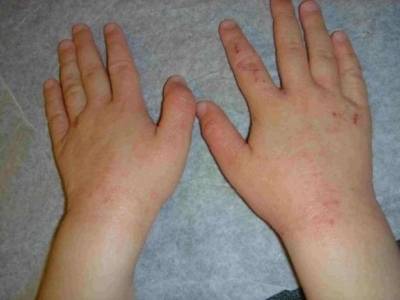
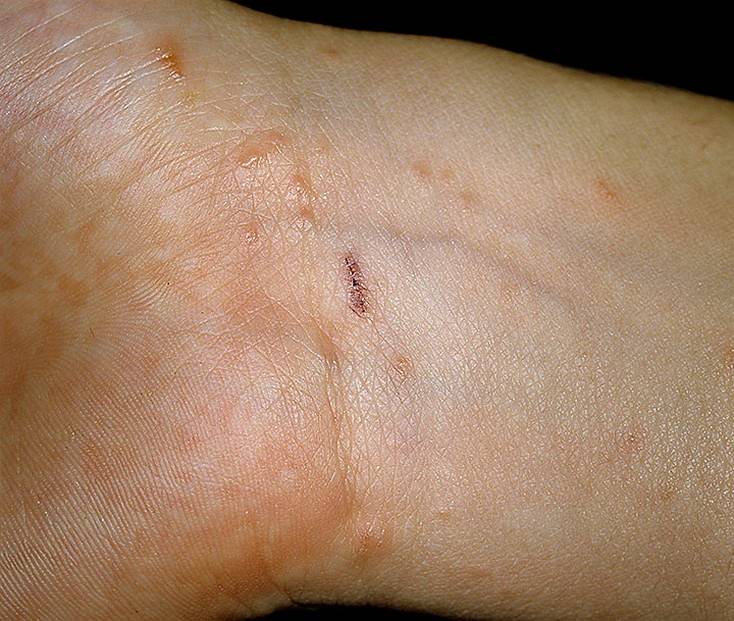
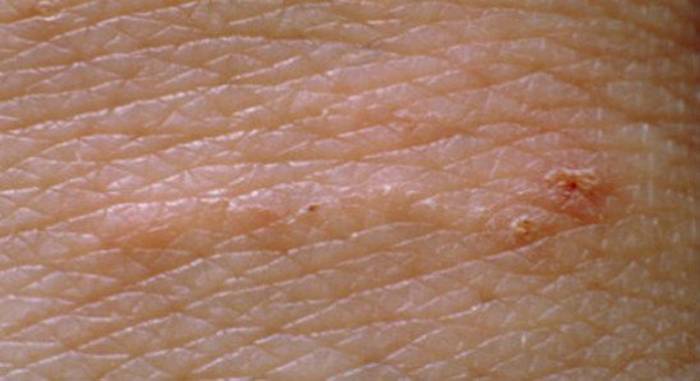
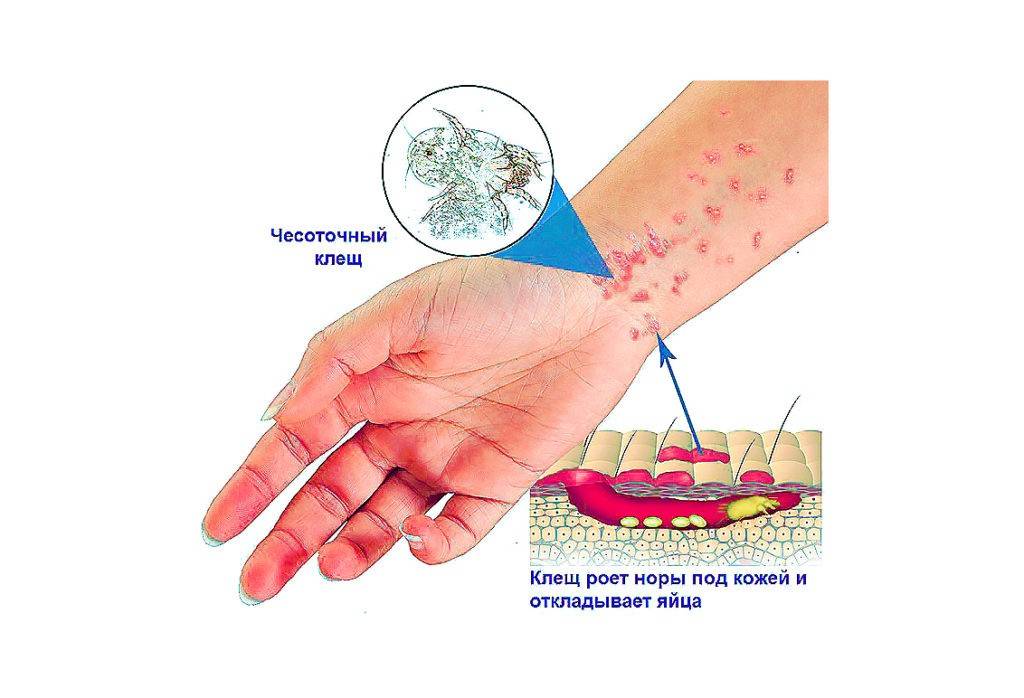
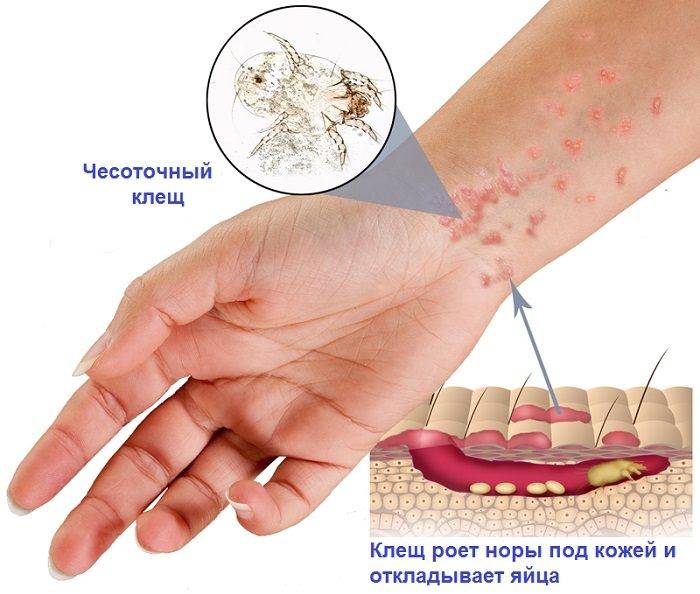
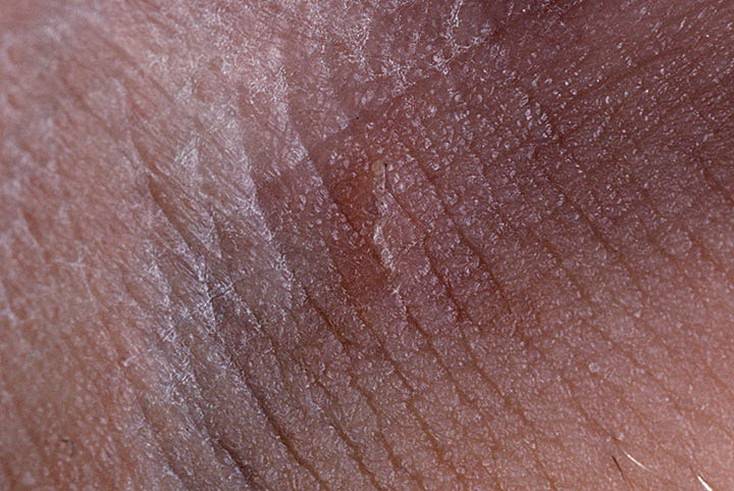
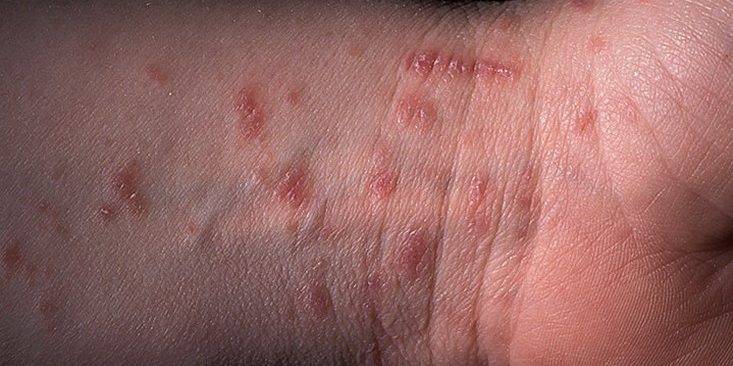
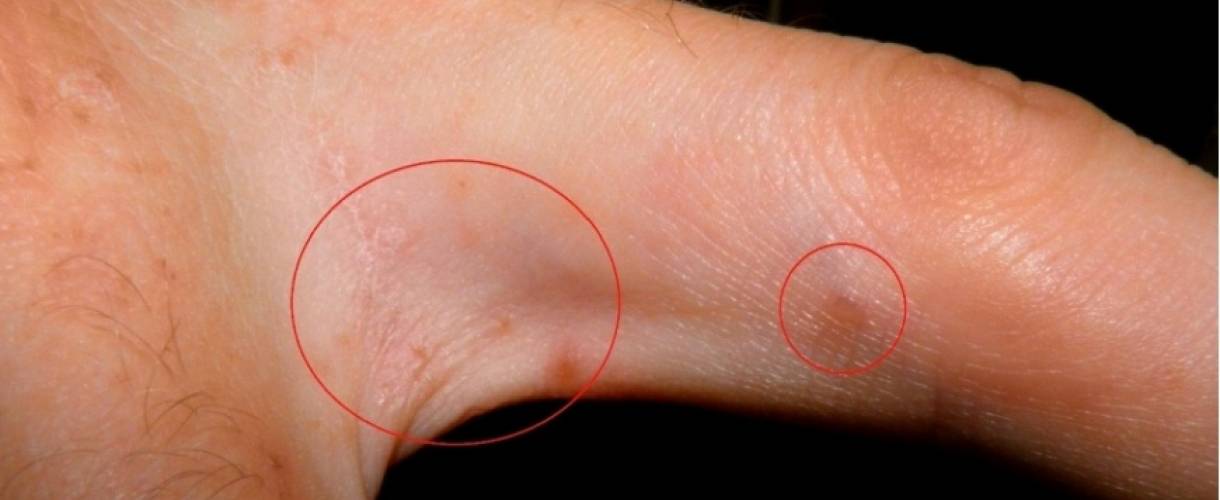
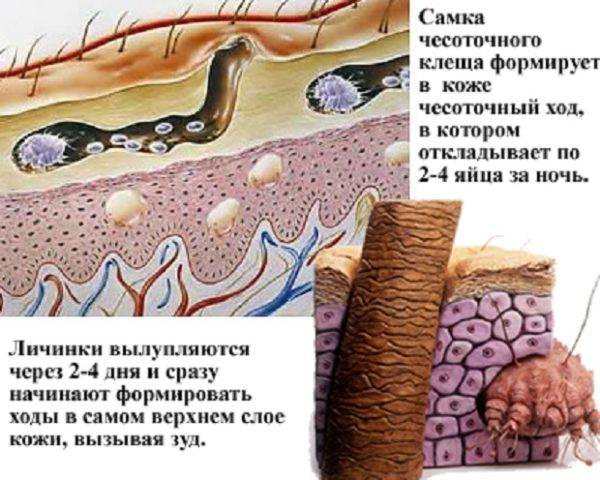
- Наличие чесоточных ходов. Чесоточные ходы представляют собой несколько возвышающиеся прямые или же изогнутые белые, серые линии на коже, длиной менее одного сантиметра. На слепом конце хода визуализируется пузырек, в котором находится самка клеща. Зачастую ходы появляются в тех участках кожи, где роговой слой имеет наибольшую толщину.
- Продукты жизнедеятельности чесоточного клеща вызывают аллергическую реакцию, проявляющуюся кожными высыпаниями (папулами, везикулами). Из-за зуда человек расчесывает элементы высыпания, на месте которых появляются эрозии, а затем кровянистые корочки. Точечные кровянистые корочки в локтевой области именуются симптомом Горчакова.
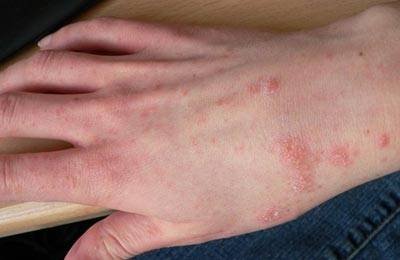
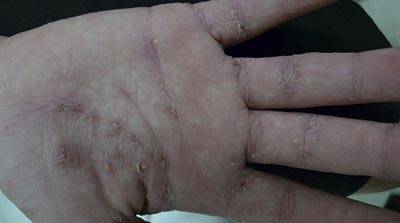
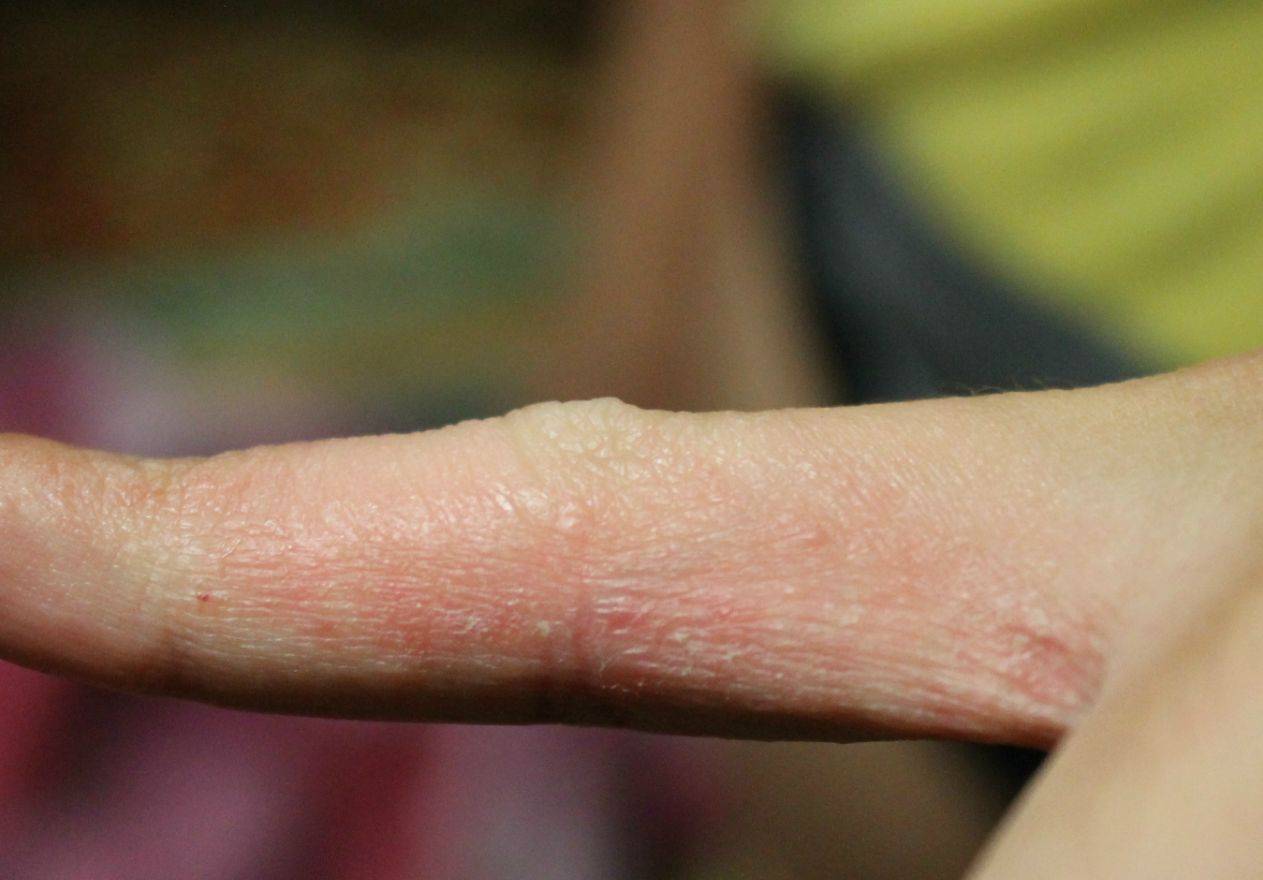
Появление чесоточных ходов на руке
Симптомы норвежской формы
Норвежскую чесотку открыли в середине позапрошлого века. Это довольно редкая разновидность. Ее еще называют корковой или крустозной. В основном поражает людей, у которых сильно нарушен иммунный статус.
Характерные признаки чесотки:
- Разнообразие элементов сыпи, имеющие сливной характер, от пятен, до волдырей, наличие изъязвленных трещин в коже.
- Появление корок различных оттенков желтого и коричневого цвета. Увеличиваясь в толщине и сливаясь, они могут образовывать своеобразные «панцири» над участками тела.
- В корках, при их изучении, выявляется огромное количество клещей на разных стадиях своего жизненного цикла. Порой, их количество достигает 200 на см².
- Выявить паразита можно и на ногтевых пластинках, которые под влиянием еще и грибковой флоры утолщаются и становятся рыхлыми.
- Присоединение к описанной картине обширных гнойничковых поражений кожи, фурункулеза, вследствие присоединения вторичной инфекции.
- Наблюдается длительный подъем температуры.
Узелковая чесотка
Узелковая форма чесотки развивается в результате максимально выраженной реакции организма на продукты жизнедеятельности паразита. В ответ на образование токсичных веществ иммунная система отвечает аллергическими проявлениями: появлением красной сыпи в виде узелков и интенсивным зудом.
- Узелки располагаются непосредственно над чесоточными ходами и при расчесах покрываются грубыми, сухими корочками.
- Круглые узелки достигают в диаметре 20 мм, они немногочисленны и располагаются в паховой зоне, на внутренней поверхности бедер, в области подмышек, на ягодицах или на груди.
Симптомы чесотки у чистоплотных людей
Чесотка чистоплотных – это стертая форма заболевания, которая встречается у людей, имеющих нормальную иммунореактивность, вследствие чего не наблюдается аллергической реакции на присутствие клещей
Повышенное внимание личной гигиене, когда люди несколько раз в день принимают душ и меняют нательное и постельное белье так же способствуют стертости клинических проявлений при чесотке
Осложненная чесотка
При этой форме болезни будет клиника осложнений в виде:
- дерматитов,
- фурункулеза кожи,
- рожистого воспаления,
- абсцессов и флегмон мягких тканей.
Изредка заболевание может протекать в форме легкой крапивницы, как комплексного ответа организма на чужеродный антиген. На это и будет направлено основное лечение.
Симптомы заражения чесоточным зуднем
У такого заболевания как чесоточный зудень, симптомы давно изучены и классифицированы, поэтому поставить диагноз больному обычно не составляет никакого труда. При этом, в случае их появления необходимо сразу же обратиться к дерматологу для того, чтобы не допустить появления осложнений болезни, а также предотвратить заражение паразитом тех людей, с которыми контактирует больной. В результате, можно не только предотвратить появление и развитие эпидемии, но значительно ускорить излечение больного.
При этом стоит знать, что заболевания чесоточного зудня могут иметь симптомы разной степени выраженности и интенсивности. Связанно данное обстоятельство с иммунным статусом организма того или иного человека, кроме того необходимо будет также учитывать и стадию развития паразита, попавшего в организм человека. Так, например, в том случае, когда в организм человека проникла взрослая самка чесоточного зудня, признаки этого должны будут проявиться в течение суток. В том же случае, когда заражению больного подвергла только личинка паразита, последствия этого можно будет увидеть в среднем к концу четвёртого дня.
Что касается наиболее типичных симптомов чесотки, то к ним относится:
- Ночной кожный зуд, совпадающий с жизненным ритмом чесоточного клеща, который днём является вялым, а ночью активен.
- Наличие похожих на полиморфную сыпь изогнутых линий длиной примерно в пять – семь миллиметров белесовато-серого цвета на кожных покровах больного. Кроме того, на них могут быть расположены папулы.
- Наличие на коже больного точечных или же линейных расчёсов.
- Появление кровянисто-гнойных корочек.
- Фиксация высыпаний различной природы в следующих типичных местах: на ягодицах, в межпальцевых областях кистей, на животе и, особенно, в районе пупка, молочных железах и ягодицах.

При этом стоит отметить и то обстоятельство, что разные формы данного заболевания могут иметь собственные характерные симптомы. Так, например, если у больного иметься так называемая «узелковая чесотка» основным проявлением её станет появление на коже больного узелков красновато-коричневого цвета. В том же случае когда пациент заболел наиболее заразной «корковой чесоткой», её можно будет отличить по появлению на теле человека болячек в виде корок. Установить же точный диагноз можно только после посещения врача-дерматолога и сдачи лабораторных анализов.
Симптомы и течение болезни
Очаги поражения расположены на животе, груди, ягодицах, кистях, стопах, межпальцевых промежутках, локтях, шее. Описаны случаи, когда патологический процесс носил генерализованную форму и охватывал всё тело человека. На коже в несколько слоёв располагаются корки серо-коричневого цвета, под ними обнаруживается кровоточащая поверхность. Все зоны поражения обильно заселены паразитами. При микроскопии можно увидеть до двух-трёх сотен особей чесоточного зудня с проделанными ими бесчисленными ходами.
Так как корок очень много, то кожа может напоминать своеобразный панцирь. Характерны полиморфные высыпания на теле (папулы, пустулы и т. д.) Наблюдаются явления шелушения кожи, поражения ногтей (ногти утолщаются, деформируются, становятся склонными к ломкости) и волос (теряют блеск, делаются сухими и тусклыми). По мере прогрессирования заболевания увеличиваются региональные лимфатические узлы (шейные, подмышечные, паховые). Для норвежской чесотки характерен специфический симптом — кожа больного имеет запах квашеного теста.
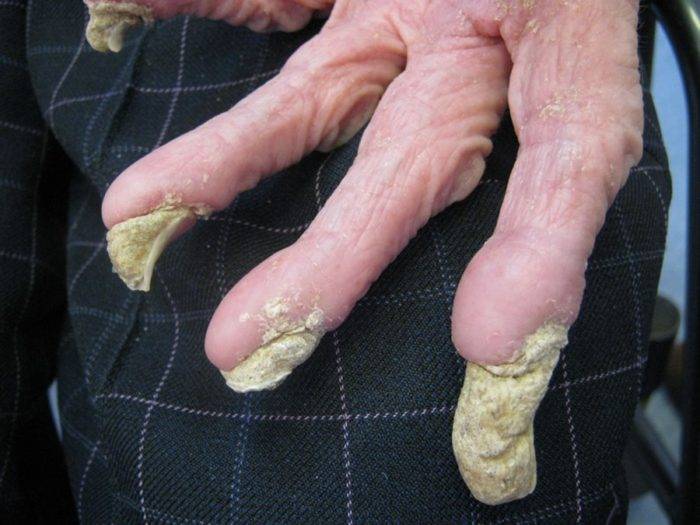
При поражении ногтей норвежской чесоткой они утолщаются и крошатся
Причины
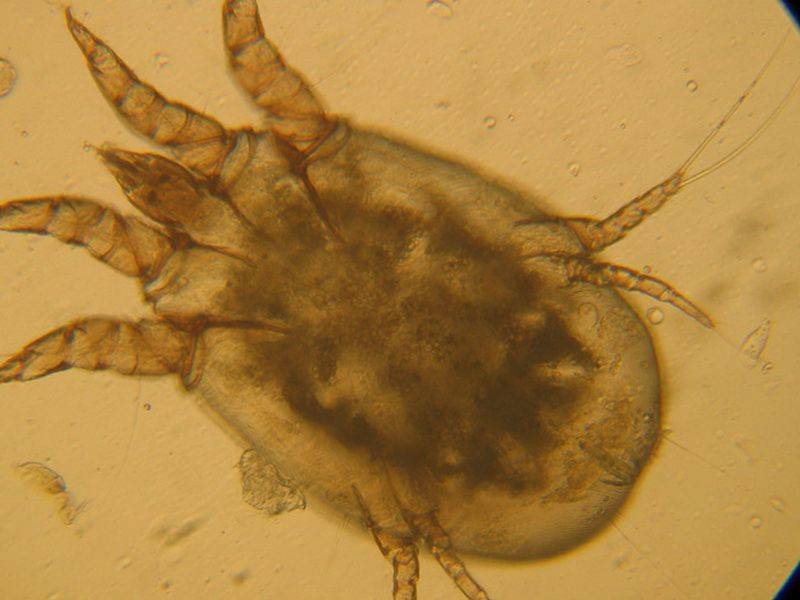
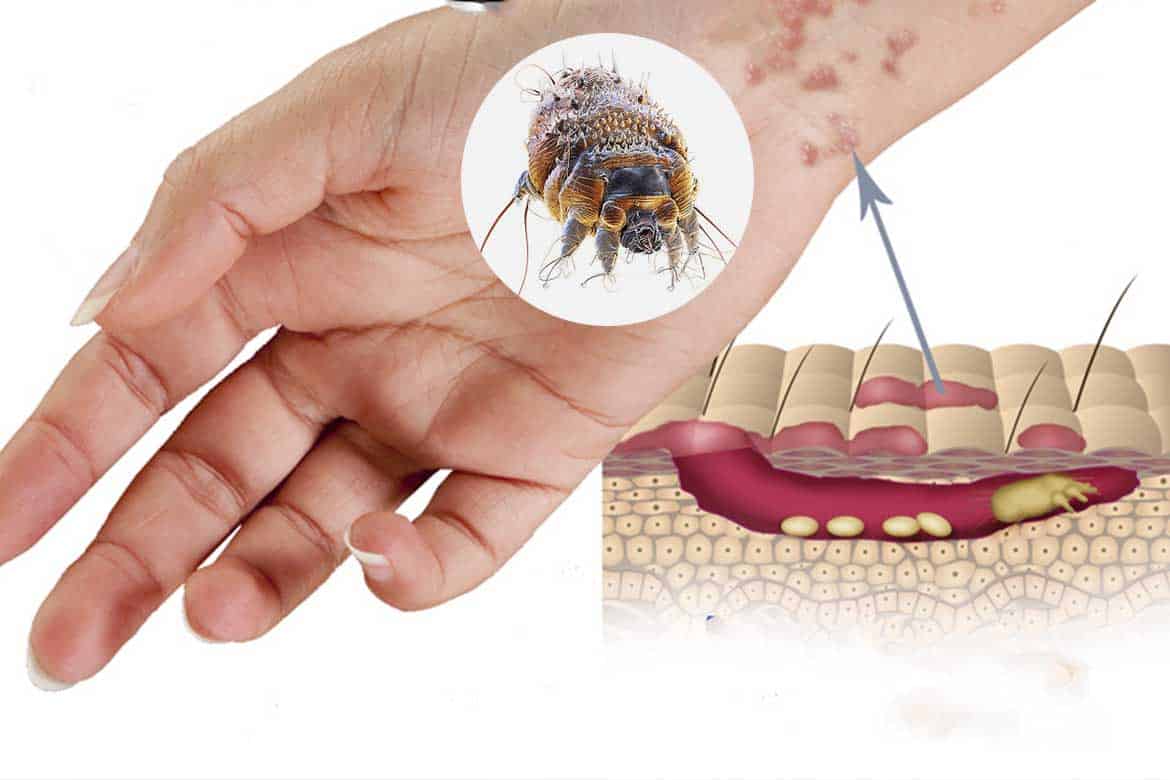
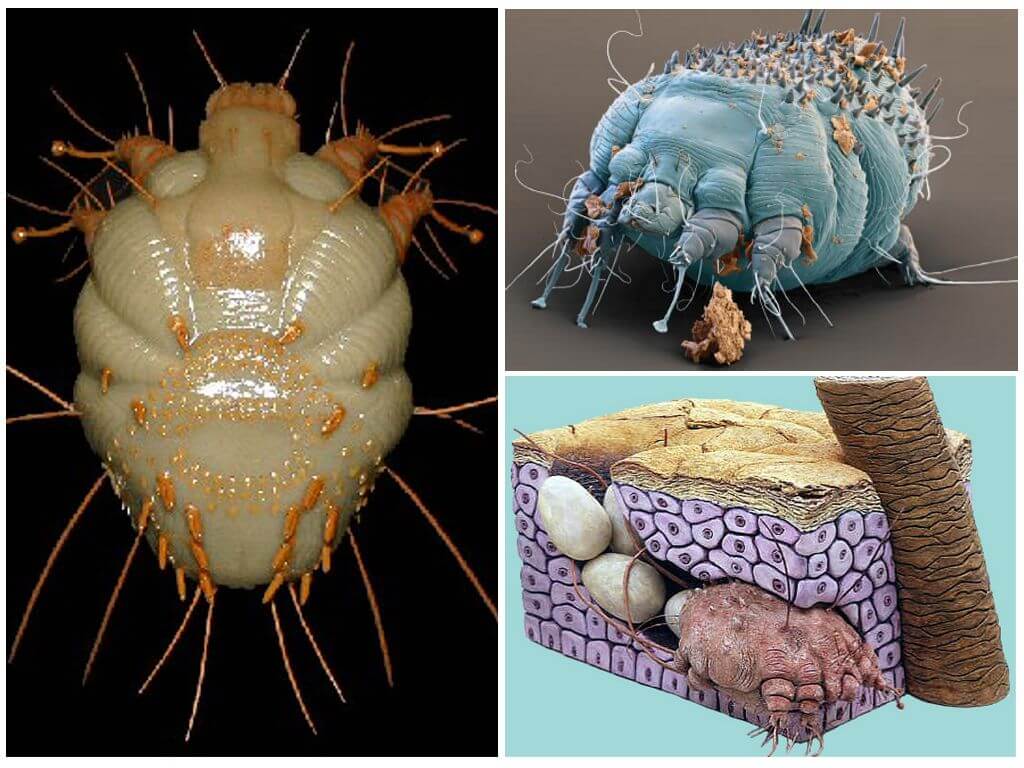
Перед тем как разобраться в причинах появления чесотки, узнайте, откуда она берется. Причиной является чесоточный клещ, он имеет настолько крохотные размеры, что он не виден даже вооруженным глазом.
При попадании этого паразита на здоровую кожу происходит откладывание им яиц, из которых впоследствии вылупливаются остальные особи.
Жизнеспособные клещи проделывают небольшие дырочки в верхнем слое эпидермиса и откладывают снова яйца. В течение 2 суток от одной самки происходит появление как минимум 2 личинок, которые быстро превращаются во взрослых паразитов.
Наибольшая активность чесоточных клещей проявляется в ночное время. Эти особи жизнеспособны только на коже. За ее пределами они быстро умирают.
Самыми излюбленными зонами для них являются руки, паховая зона и половые органы, участки, где имеется даже незначительное скопление волос.
Клещи любят места, где происходит максимальное выделение пота потовыми железами.
Первопричинами появления чесотки являются:
- Половой путь;
- Контактирование с больными людьми;
- Несоблюдение правил личной гигиены.
Половым путем чесотка передается при тесном соприкосновении больного тела к здоровому. Так паразит быстро переселяется на здоровое тело и готовит плацдарм для своего будущего потомства.
Поэтому, если у вас появилось подозрение к человеку по поводу поражения его кожи чесоткой, лучшим вариантом является минимизация контакта с ним в вечернее время суток.
Заразиться чесоткой можно и бытовым методом, используя те же предметы, что и больной человек, или после проезда в общественном транспорте.
Заболевание различается высокой степенью заразности и требует бдительного отношения к своему здоровью и телу.
Чесотка во время беременности
Чесотка не представляет опасности для жизни и здоровья беременной женщины и плода, однако она приводит к появлению дискомфортных ощущений. Если заболевание не лечить, наблюдается формирование гнойников на коже, что может спровоцировать заражение плода во время родов.
Чесотка беременных практически ничем не отличается от обычной формы болезни, однако во время вынашивания плода могут развиваться такие осложнения как:
- дерматит;
- пиодермия;
- экзема.
Запрещается проводить самолечение, ведь подавляющее большинство препаратов запрещено применять во время вынашивания плода.
Беременным разрешается применять аэрозоль Спрегаль. Он оказывает отрицательное влияние на слизистые оболочки, поэтому его смывают через 12 часов после нанесения. Еще одно средство – Цинковая мазь, она эффективно заживляет раны и устраняет зуд, однако не уничтожает клещей.

Беременным чаще для лечения рекомендуют использовать рецепты из народных источников.
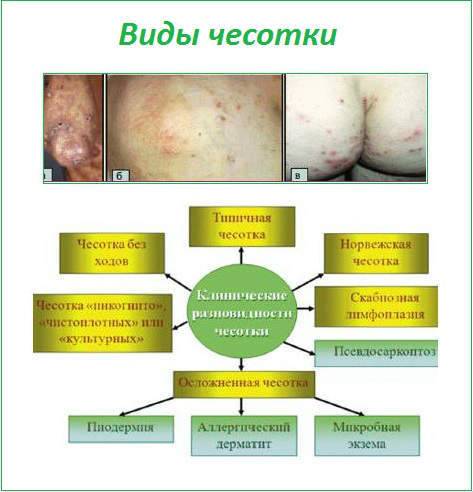
Классификация
По течению заболевания различают несколько видов чесотки:
это самая распространенная форма заболевания, протекает с патогномичными (однозначными) признаками чесотки.
характерной особенностью данной формы заболевания является отсутствие главного признака – чесоточных ходов. Вместо них наличествуют везикулы около 2-3мм в окружности. Эта разновидность болезни встречается у тех людей, которые имели контакт с больным, но инфицирование произошло не взрослыми клещами, а их личинками.
эта форма заболевания характерна для людей, которые имеют привычку часто мыться, либо же существует необходимость в учащенном мытье по роду трудовой деятельности. Протекает данный вид чесотки так же, как и типичная форма, но симптомы менее выражены вследствие механического удаления большей части клещей.
самая тяжелая и особо заразная форма заболевания. На коже больного паразитирует до миллиона взрослых клещей, тогда как при обычной чесотке их количество не превышает 15-20 особей. Напоминает своим видом псориазоподобный дерматит, ярко выражен гиперкератоз кожи (разрастание верхнего слоя эпидермиса), а зуд отсутствует. Она часто диагностируется у лиц с ослабленными защитными силами организма (ВИЧ-инфицированные, туберкулезные больные), а также у людей с психическими заболеваниями и у наркозависимых.
характеризуется образованием на коже синюшных или коричневых затвердений, которые достигают 2-20мм в диаметре и сохраняются в течение нескольких недель даже после проведенного лечения. Клещи в узелках при этом отсутствуют.
эта форма заболевания присуща лицам, заражение которых произошло не от человека, а от животных. Основной признак – выраженный зуд и отсутствие чесоточных ходов. Данная форма самоизлечивается после того, как человек прекратил контакты с инфицированным животным.
это форма типичной чесотки, лечение которой не производилось, характеризуется присоединением вторичной инфекции.
Терапевтическое лечение чесотки
Лечение считается эффективным только на начальных этапах болезни, запущенные формы нередко приводят к возникновениям осложнений со стороны сердечно-сосудистой системы и к летальным исходам.
Терапевтические мероприятия охватывают два направления: больному одновременно удаляют с тела струпья и проводят мероприятия, направленные на уничтожение клещей. Реализовать поставленные цели позволяют три группы медицинских препаратов:
- средства на основе бензилбензоата;
- мази на основе серы;
- спреи против паразитов.
Существуют общие рекомендации по избавлению от болезни. Лечиться от норвежской чесотки нужно всем, кто проживает под одной крышей с больным человеком, делать это необходимо одновременно. Втирать растворы и мази в пораженные участки кожи лучше голыми руками. Чаще всего первыми поражаются именно кисти рук, поэтому обрабатывать их нужно в первую очередь.
Важно сразу больному очень коротко подстричь ногти. В процессе лечения в определенные периоды нужно менять постель и белье госпитализированного человека, все вещи кипятить в течение пятнадцати минут в порошковом растворе, а потом после стирки белье и одежду нужно обязательно гладить горячим утюгом
Обработке подлежат все ткани, которые соприкасаются с кожей пациента. Если дезинфекция проводится некачественно, становится возможным повторное заражение.
Перечисленные мероприятия проводятся исключительно медицинским персоналом в условиях лечебного стационара.
Обзор современных препаратов от чесотки
Лечение начинается с обработки пораженных участков кожи мазями на основе серы и салициловой кислоты. Они помогают размягчать твердый панцирь и снимать все корки. После этого используются акарицидные (противоклещевые) эмульсии или аэрозоли.
Средства на основе бензилбензоата продаются в виде 10% эмульсии (для детей) и 20% раствора для взрослых. По консистенции и по виду они похожи на молоко. Подобные препараты не имеют запаха, после нанесения быстро впитываются в пораженные участки. Обработка кожи проводится в первый день госпитализации пациента, а потом на четвертый день лечения. Для однократной процедуры необходимо использовать 100 миллилитров эмульсии. Лекарство наносится на кожу и оставляется на двенадцать часов. После этого больного моют с мылом и меняют ему все белье. Мытье тела и смена нательного, постельного белья производится и до применения противоклещевых препаратов.
Обработке мазями подвергаются все поверхности тела (и здоровые, и пораженные участки). У некоторых больных после применения средств на основе бензилбензоата усиливается зуд. Этот симптом не означает появление побочных эффектов. Таким образом организм реагирует на увеличение токсинов, формирующихся в момент массовой гибели зудней. Поэтому лечение нужно обязательно продолжать. Для облегчения состояния пациенту могут быть выписаны антигистаминные препараты второго и третьего поколения, а также стероидные средства, позволяющие быстро купировать воспалительные процессы.
Если подобное лечение не помогает улучшить динамику болезни, больному для втирания в кожу используется 60% гипосульфит натрия или 6% раствор соляной кислоты. Обработка кожи этими лекарствами может спровоцировать развитие контактного дерматита.
В последнее время дерматологи при лечении норвежской чесотки предпочитают использовать аэрозоль «Спрегаль». Это препарат нового поколения, его применение позволяет получать стойкую положительную динамику. В инструкции, приложенной к нему, написано, что для достижения нужного эффекта достаточно произвести однократную обработку тела, но в России практикуется схема, предполагающая двукратное использование аэрозоля: в первый и на четвертый день лечения.
Спрей «Перметрин» обладает схожим действием. Начиная со второго дня после первой обработки тела, становятся видны положительные результаты. Терапевтический эффект очень высокий, но данное лекарство нельзя использовать для лечения грудных детей, беременных и кормящих грудью женщин. Для этой категории лиц результативным акарицидным средством считается мазь «Линдан». Курс применения — три дня.
Параллельно с основным курсом обязательно проводится терапия, направленная на повышение защитных сил организма. Больному назначаются иммуномодуляторы, витаминные комплексы, минеральные добавки. Народные средства дают хороший результат только в процессе осуществления реабилитационных мероприятий. Совершенно безопасными и полезными с этой точки зрения врачи считают ванночки с отварами аптечной ромашки, шалфея и календулы.
Принципы лечения
Поскольку заболевание является достаточно сложным, то лечат его исключительно в клинических условиях. Использование народной медицины может только усугубить течение недуга, и привести к непоправимым осложнениям. При этом лечение начинается с изоляции пациента в отдельном больничном боксе.
План лечения состоит из двух последовательных этапов:
- сначала удаляется корковое образование на кожном покрове;
- применение противопаразитарной терапии (повторяется несколько раз).
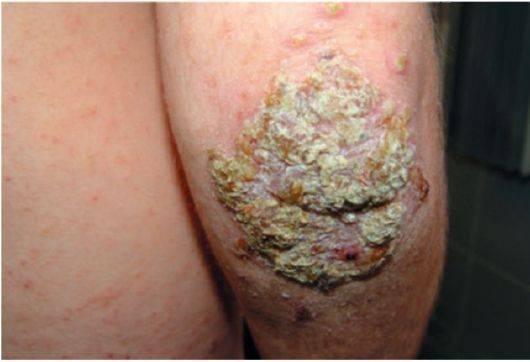
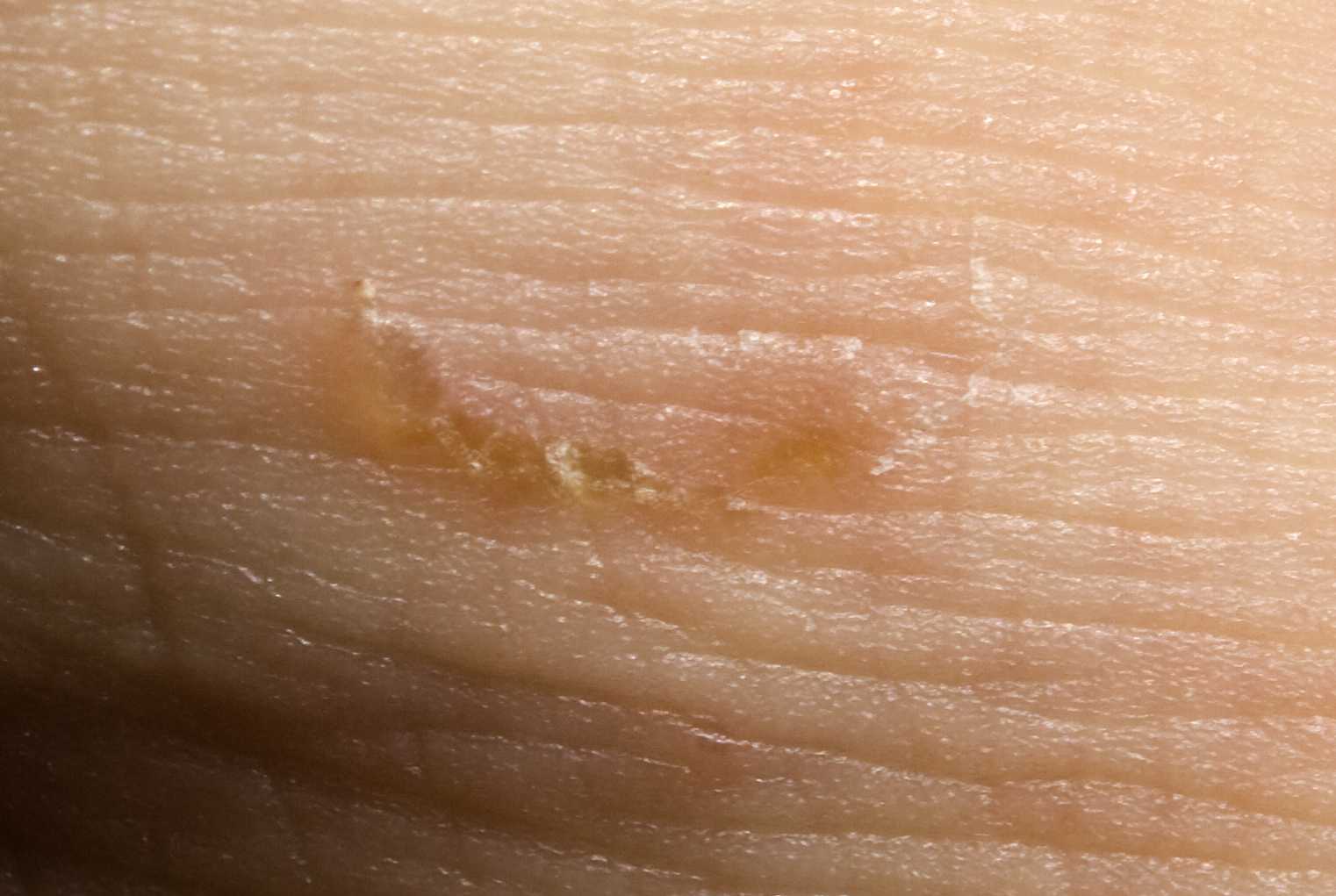
Проявление норвежского чесоточного клеща на локте человека
Основные препараты
Название препарата
Изображение
Как правильно применять
Бензилбензоат
Данное средство можно использовать как в виде эмульсии, так и обычной мази. Перед применением препарат необходимо обязательно взболтать, а затем равномерно распределить по всему кожному покрову
Обратите внимание, что нельзя обрабатывать только пораженные участки. Длительность втираний эмульсии составляет 5 дней
После каждого нанесения на кожный покров больному следует менять нательное и постельное белье. При осложнениях коркового недуга может потребоваться дополнительный курс терапии
Пиретрины
Это специальные лекарственные вещества, что являются составляющими инсектицидных спреев. Они отличаются отсутствием токсичного воздействия на организм, поэтому используются чаще всего (Медифокс, Спрегаль). Применяется строго по инструкции и с разрешения врача
Якутин
Это средство назначается, если отсутствует какая-либо альтернатива. Опасность применения препарата заключается в воздействии на нервную систему. Перед нанесением средства нельзя принимать душ, его смывают с кожи только по истечению шести часов. Противопоказан к применению для беременных и эпилептикам
Серная мазь
Самое распространенное средство для лечения любого вида чесоточного поражения. Противопоказанием к применению средства является почечная недостаточность, поскольку из-за быстрого всасывания препарат влияет на почки. Наносится мазь один раз в сутки перед сном на протяжении одной недели

Чесоточный норвежский клещ
При норвежской чесотке противопоказано самолечение и применение народной медицины, поскольку запущенная форма патологии может привести к летальному исходу. Лечение проводится исключительно в стационарных условиях под наблюдением врача. Своевременная диагностика является обязательной, поскольку не исключено неправильное назначение терапии против псориаза или экземы из-за схожести визуальных признаков
Также очень важно проведение профилактических мероприятий для каждого из членов семьи, кто тесно контактировал с пациентов или его личными вещами.
О различных видах чесоточного поражения можно узнать здесь:
Пути заражения клещом
Передается чесоточный клещ при длительном прямом контакте «кожа-кожа». Проще всего заразиться в постели ночью при контакте с зараженным человеком, поэтому специалисты и выделяют в качестве основного пути передачи половой. Дети заражаются, находясь в постели зараженного человека достаточно редко. Обусловлено это тем, что для проникновения паразита с кожи на кожу требуется не менее получаса. В условиях внешней среды клещи гибнут достаточно быстро — в течение 36 часов, при этом их активность утрачивается гораздо раньше.
Коллективное заражение происходит преимущественно при контактных видах спорта, крепких рукопожатиях и возне детей. Бытовое заражения считается маловероятным, что было доказано еще в 1940 году в Великобритании. Было совершено 272 попытки заражения добровольцев, ложившихся в постель сразу же после того, как с нее поднимался больной человек, у которого симптоматика норвежской чесотки была выражена достаточно ярко. Всего 4 человека были заражены.
Заболевание развивается, как правило, на фоне тяжелых соматических и психических патологий. Большинство случаев заражения приходится на пациентов психоневрологических интернатов и постояльцев домов инвалидов. Среди особого контингента больных можно выделить людей с болезнью Дауна, инфантилизмом, астенией, сенильной деменцией и иммунодефицитным состоянием.
Норвежскую чесотку очень часто определяют, как корковый недуг, передается он следующим путями:
- Контактно. Является одним из самых распространенных путей инфицирования. Заражение паразитами происходит при непосредственном контакте с больным.
- Бытовой. Данный путь передачи опасен при контакте с чужими вещами, чаще всего люди инфицируются в общественных местах при контакте с бытовыми предметами (к примеру, это могут быть гостиницы, места отдыха).
- Половой. При тесном контакте тел легко инфицироваться чесоточным зуднем, при этом паразит отличается гиперактивностью именно в ночное время суток.
Процесс передачи заболевания от человека к человеку происходит следующими образами:
- заражение во время полового контакта, когда происходит соприкосновение тел. Обусловлено это еще тем, что чесоточный клещ в вечернее время становится наиболее активным;
- заражение через бытовые предметы. Взаимодействие с личными вещами больного может спровоцировать передачу болезни от человека к человеку. Заразиться можно через полотенца, постельное белье, матрасы, однако, известно всего 4 случая заражения таким образом;
- заражение через прямой контакт. Самый распространенный способ передачи болезни. Происходит заражение при рукопожатии, или во время сна с больным человеком.
Здоровый человек может заразиться клещом тремя основными путями:
- Чрез кожный путь происходит при непосредственном контакте кожи здорового с пораженной кожей больного человека.
- Контактно-бытовой путь происходит через предметы быта, ранее использующиеся зараженным человеком.
- Половой путь передачи осуществляется у лиц, которые ведут беспорядочный интимный образ жизни.
Контактно-бытовой механизм передачи способствует развитию эпидемического процесса.
Норвежская чесотка — крайне заразный недуг. Один зараженный человек может привести к вспышке заболевания. Чесоточный клещ может обитать в условиях внешней среды до 2 недель. Наиболее распространенным является контактный путь передачи — паразита можно подхватить при контакте с кожей человека, например, при рукопожатии, объятиях, во время полового акта. Кстати, наиболее активными возбудители становятся в вечернее и ночное время.
Возможен и бытовой путь передачи. Например, при проживании в одном доме с больным человеком инфекцию можно подхватить, пользуясь одной и той же посудой, постельным бельем, полотенцами, одеждой, игрушками и прочими предметами.
Диагностика чесотки
Диагноз ставится после очного осмотра больного. Важную роль играет сбор клинических данных, а также эпидемиологических сведений. Обязательно проводится лабораторное исследование, которое позволяет подтвердить диагноз.
При норвежской чесотке повышены лейкоциты в крови и РОЭ. Для диагностирования заболевания используется несколько методов:
- Метод игольного извлечения.
- Послойного соскоба.
- Тонких срезов.
- С помощью раствора молочной кислоты или щелочного препаривания.
Важно исключить следующие заболевания:
- пиодермия;
- экзема;
- гиперкератотический псориаз.
Диагноз чесотки ставится на основании клинических проявлений, эпидемиологических данных, данных лабораторных методов обследования
Подтверждение диагноза лабораторно особенно важно при стертой клинической картине. Существуют следующие методы лабораторного подтверждения заболевания:
1. Традиционное извлечение клеща иглой из слепого конца чесоточного хода, с последующей микроскопией возбудителя. Данный метод малоэффективен при исследовании старых полуразрушенных папул.
3. Метод послойного соскабливания из области слепого конца чесоточного хода до появления крови. С последующей микроскопией материала.
4. Метод щелочного препарирования кожи, с нанесением на кожу щелочного раствора, с последующей аспирацией мацерированой кожи и микроскопией.
Диагностические мероприятия носят дифференциальный характер. Отсутствие зудящих ощущений нередко ведет к неправильно поставленному диагнозу. На раннем этапе следует дифференцировать от аллергических реакций, дерматитов и инфекций, передающихся посредством воздушно-капельного пути.
Диагноз чесотки обусловлен наличием следующих критериев:
- Аномальное утолщение кожного покрова, обнаружение большого количества чесоточных ходов, которые располагаются ярусами.
- Симптомы акантоза – сильная пигментация в области паха и подмышечных впадин.
- Изменение количественных показателей крови. В частности возрастает уровень лейкоцитов, эозинофилов, повышается скорость оседания эритроцитов.
После удаление корковых образований больной должен вымыться. Во время последующего лечения мыться запрещается. Каждое мытье рук требует последующего нанесения специализированных средств. Ногти обрезают под корень.