Лечение (амбулатория)
ЛЕЧЕНИЕ НА АМБУЛАТОРНОМ УРОВНЕ
Тактика лечения
Немедикаментозное лечение:
Режим: · полупостельный (в течение всего периода лихорадки). Строгая гигиена больного: гигиенический уход за слизистыми оболочками полости рта, глаз, туалет носа. Диета: стол № 13. Приказ 172 от 31 марта 2011 года. О внесении дополнения в приказ МЗ РК от 07.04.2010 №239. «Карманный справочник по оказанию стационарной помощи детям. Схема 16». Рекомендации по питанию здорового и больного ребенка. Дробное теплое питье. Молочно-растительная диета.
Медикаментозное лечение: · для купирования гипертермического синдрома свыше 38,5 0 С назначается парацетамол 10-15 мг/кг с интервалом не менее 4 часов, не более трех дней внутрь или ректально или ибупрофен в дозе 5-10 мг/кг не более 3-х раз в сутки внутрь ; · с целью десенсибилизирующей терапии хлоропирамин 1-2 мг/кг в сутки через рот или парентерально, два раза в сутки, в течение 5- 7 дней ; · везикулезные элементы смазывают 1% спиртовым раствором бриллиантового зеленого или 1-2 % раствором калия перманганата, высыпания на слизистых оболочках обрабатывают водными растворами анилиновых красителей .
Перечень основных лекарственных средств: · парацетамол; или · ибупрофен; · хлоропирамин.
Перечень дополнительных лекарственных средств: · 1-2 % раствором калия перманганата.
Показания для консультации специалистов: не требуется.
Профилактические мероприятия : Неспецифические меры профилактики включают:
· раннее выявление изоляция больного в домашних условиях с начала болезни и до 5 суток с момента появления последнего элемента везикулезной сыпи (от момента заболевания 9 дней); · детей не болевших ветряной оспой разобщают с 11-го по 21 день с момента контакта с больным; · дезинфекция не проводится, достаточно проветривания помещения и влажной уборки
Мониторинг состояния пациента: • повторный осмотр участкового врача через 2 дня или раньше, если ребенку стало хуже или он не может пить или сосать грудь, появляется лихорадка свыше 38 о С; • научить мать, в какой ситуации необходимо срочно вновь обратиться к врачу.
Индикаторы эффективности лечения: • полное выздоровление; • отсутствие эпидемического распространения заболевания.
Общая информация
Краткое описание
Ветряная оспа (Varicella) – это острое инфекционное заболевание, вызываемое вирусом из семейства Herpesviridae, передающееся воздушно-капельным путем, характеризующееся лихорадкой, умеренно выраженной интоксикацией и распространенной везикулезной сыпью .
Коды МКБ-10 В01 – Ветряная оспа В01.0 – Ветряная оспа с менингитом В01.1 – Ветряная оспа с энцефалитом В01.2 – Ветряная оспа с пневмонией В01.8 – Ветряная оспа с другими осложнениями В01.9 – Ветряная оспа без осложнений
Дата разработки протокола: 2016 год.
Пользователи протокола: врачи общей практики, детские инфекционисты, педиатры, детские хирургии, детские невропатологии.
Категория пациентов: дети.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты, которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |

Клиника
В течении ветряной оспы выделяют следующие периоды: инкубационный, продромальный период, периоды высыпания и образования корочек.
- Инкубационный период для больных в возрасте от 30 лет составляет 11—21 день, до 30 лет 13—17 дней (в среднем 14).
- Продромальный период наступает в течение 1—2 суток до начала высыпания (в некоторых случаях продромальный период отсутствует и заболевание манифестирует появлением сыпи).
Продромальные явления у детей могут быть не выражены. У взрослых продромальные явления проявляются чаще и протекают тяжелее (головная боль, пояснично-крестцовые боли, лихорадка).
Период высыпания у большинства детей протекает без особых нарушений общего состояния, лихорадочное состояние совпадает с периодом массового появления сыпи, высыпания появляются толчкообразно, поэтому лихорадка может носить волнообразный характер.
У взрослых высыпание часто бывает массивным, сопровождается повышением температуры тела, общетоксическими явлениями, сильным зудом.
Образовавшаяся сыпь имеет вид розовых пятен величиной 2—4 мм, которые в течение нескольких часов превращаются в папулы, часть которых, в свою очередь, становится везикулами. Везикулы однокамерные, окружены венчиком гиперемии. Через 1—3 дня они подсыхают, образуя поверхностные корочки темно-красного или коричневого цвета, которые отпадают на 2—3-й неделе. Поскольку высыпания появляются повторно, сыпь имеет полиморфный характер, то есть на ограниченном участке можно увидеть одновременно пятна, папулы, везикулы и корочки.
Одновременно с кожными высыпаниями, на слизистых оболочках появляется энантема. Это пузырьки, которые быстро мацерируются, превращаясь в язвочку с желтовато-серым дном, окружённую красным ободком. Чаще энантема ограничивается 1—3 элементами. Заживает энантема в течение 1—2 дней.
Лихорадочный период длится 2—5 дней, иногда — до 8—10 дней (если высыпания очень обильные и продолжительные).
Высыпания могут продолжаться как от 2 до 5 дней, так и до 7-9 дней.
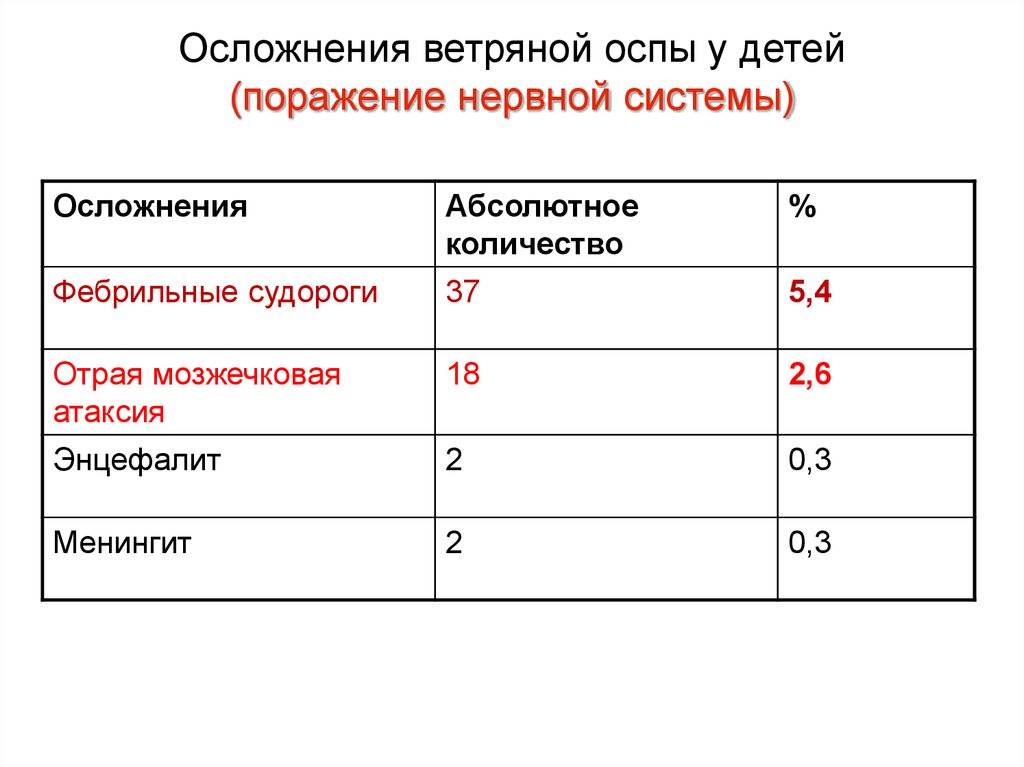
Обычно ветряная оспа протекает доброкачественно, но при развитии буллёзной, геморрагической или гангренозной формы заболевания возможны такие осложнения, как энцефалит, миокардит, пиодермии, лимфадениты. Заболевание приводит к смерти в 1 случае из 60 000.
Ветряная оспа у беременной женщины не рассматривается врачами как показание к искусственному прерыванию беременности. При заражении ветрянкой во время беременности в сроки до 14 недель риск для плода составляет 0,4 %, а при заражении в сроки от 14 до 20 недель — не более 2 %. После 20 недель для ребёнка риска фактически нет[источник не указан 204 дня]. Лечение специфическим иммуноглобулином во время беременности резко снижает даже этот очень маленький риск для будущего ребёнка.
Однако же при заболевании женщины за 4-5 дней до родов у ребенка с вероятностью 17% может развиться врожденная ветряная оспа, которая протекает тяжело, сопровождается развитием обширной бронхопневмонии, поносом, перфорацией тонкой кишки, а также поражением внутренних органов, и приводит к гибели до 31% заболевших.
Лечение
Дети с неосложненными формами заболеваниями лечатся дома. Поскольку ветряная оспа является вирусным заболеванием, антибиотики неэффективны против него. Применение влажных компрессов или купание ребенка в холодной или теплой водой один раз в день может уменьшить зуд. Положительный результат дает добавление в воду пищевой соды и применение мягкого детского мыла. Кожу следует вытирать промокательными движениями, не в кем случае нельзя тереть кожу. Ногти ребенка должны быть коротко подстрижены, в противном случае расчесывание пузырей приведет к их инфицированию и последующему образованию рубцов. Для защиты от царапин можно использовать перчатки. Везикулы около рта могут приносить дискомфорт при принятии пищи, поэтому пища должна быть прохладная и мягкая. Антибиотики могут назначаться при инфицировании элементов сыпи. Лихорадка может быть уменьшена приемомацетаминофена или другого препарат, не содержащего аспирин. Аспирин и любые лекарства, содержащие аспирин или другие салицилаты не должны быть использованы при ветряной оспой, так как их применение может вызватьсиндром Рея. Родителям следует проконсультироваться с врачом по поводу применения того или иного препарата. При ослаблении иммунитета могут назначатьсяпротивовирусные препараты (например, ацикловир). Исследования показали, что ацикловир (зовиракс) также уменьшает симптомы у здоровых детей и взрослых, которые контактировали с больными, для предупреждения заражения.
Ветряная оспа у детей
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК) Версия: Клинические протоколы МЗ РК – 2016
Связанные заболевания и их лечение
Профилактика и мероприятия в очаге
Методом специфической профилактики является вакцинация.
Вакцина была разработана Митиаки Такахаси в 1974 году в Японии в лабораториях Фонда Бикен. Полученный вакцинный штамм был назван Ока (в честь мальчика, из везикул ветряночной сыпи которого был выделен вирус). Первая вакцина получила название «Окавакс». Впоследствии японские разработчики передали штамм Ока фармацевтическим компаниям Merck & Co и GlaxoSmithKline, которые модифицировали штамм и разработали ещё две вакцины: «Варивакс» и «Варилрикс».
В США вакцинация против ветряной оспы с использованием вакцины «Варивакс» проводится с 1995 г., вакцина включена в схему национального прививочного календаря. На территории Российской Федерации первой была зарегистрирована вакцина для профилактики ветряной оспы — «Варилрикс» (GlaxoSmithKline Biologicals S.A.) в 2008 г., а с 2009 г. вакцинация стала широко применяться в рамках региональных программ иммунизации. В ряде стран Европы (напр., в Великобритании), вакцинация рекомендуется только лицам, находящимся в группе риска. В 2010 году в России зарегистрирована оригинальная японская вакцина «Окавакс».
Вакцина против ветряной оспы включена в национальный прививочный календарь Австралии, Австрии, рекомендации постоянного комитета по
вакцинации Германии, прививочные календари большинства канадских провинций. В Великобритании нежелание вводить прививку против ветряной оспы в национальный календарь мотивируется опасениями, что это может повысить риск заболевания опоясывающим герпесом среди пожилых людей, для которых контакт с больными детьми является бустером иммунитета.
Вакцина формирует стойкий иммунитет на долгие годы. В исследовании, проводившимся в Японии, было доказано, что через 20 лет после вакцинации вакциной «Окавакс» провакцинированные имели практически стопроцентный иммунитет и ни у одного заболевание не развилось.
Прививка производится по следующей схеме:
- вакцина «Окавакс»: все лица младше 12 месяцев — 1 доза (0,5 мл) однократно
- вакцина «Варилрикс»: детям старше 12 месяцев до 13 лет — двукратно с интервалом введения 6-10 недель (1 доза = 0,5 мл); детям от 13 лет и взрослым — двукратно с интервалом введения 6-10 недель
- экстренная профилактика (любой из вакцин): 1 доза (0,5 мл) в течение первых 96 часов после контакта (предпочтительно в течение первых 72 часов).
В случае заболевания человек обычно изолируется на дому. Госпитализируются пациенты, проживающие в общежитиях, в специализированных учреждениях или в многодетных семьях. Также госпитализации подлежат тяжёлые формы ветряной оспы, дети раннего возраста, при наличии осложнений или другого тяжёлого заболевания. Изоляция прекращается через 5 дней после последнего высыпания. Для детей, посещающих организованные детские коллективы, существует предусмотренный инструкцией порядок допуска в детские учреждения. Дезинфекция ввиду нестойкости вируса не проводится, достаточно частого проветривания и влажной уборки помещения.
Дифференциальный диагноз
| Диагноз | Обоснование для дифференциальной диагностики | Обследования | Критерии исключения диагноза |
| Скарлатина | Наличие симптомов интоксикации, сыпи. | Бактериологический анализ из ротоглотки на патогенную флору. | Гнойный тонзиллит, мелкоточечная сыпь на гиперемированном фоне кожи, одномоментность появления сыпи, бледный носогубной треугольник, отсутствие катаральных явлений, “малиновый язык,” крупнопластинчатое шелушение кожи пальцев рук и ног, ладоней и подошв. |
| Менингококковая инфекция | Наличие симптомов интоксикации и сыпи. | Бактериологический анализ из носоглотки, бактериоскопия крови, элементов сыпи на менингококки. При наличии менингеальных симптомов- бактериологическое исследование ликвора. | геморрагическая “звездчатая” сыпь с некротическим компонентом в центре и тенденцией к слиянию, экхимозы, сильная головная боль, менингеальные симптомы, признаки шока. |
| Корь | Наличие симптомов интоксикации и сыпи | Выявление иммуноглобулинов класса М к вирусу кори | Пятнисто-папулезная сыпь с тенденцией к слиянию — сначала на лице, затем этапно распространяется на туловище и вплоть до дистальных участков конечностей в течение 3 дней. |
| Краснуха | Наличие симптомов интоксикации и сыпи. | Определение противокраснушных антител класса M в остром периоде заболевания. | мелкопятнистая быстро проходящая сыпь, слабо выраженный катаральный и интоксикационный синдром, увеличение заднее-шейных и затылочных лимфоузлов, контакт с больным краснухой. |
| аллергический дерматит | Наличие сыпи | Обследование на аллергены | полиморфная сыпь: пятнисто- папулезные и уртикарные элементы, сопровождающиеся зудом, без интоксикации, лихорадки, катаральных явлений. Появляются после контакта с потенциальным аллергеном (медикаменты, пищевой продукт и др.) |
| Энтеровирусная экзантема |
Наличие симптомов интоксикации и сыпи.
Кровь на РПГА и РСК с энтеровирусным антигеном в начале болезни и через 2-3 недели; Кал на энтеровирусы методом ПЦР.
Формы болезни
Формы ветрянки различаются в зависимости от возраста больного, его иммунитета и общего состояния организма. Легкая форма присуща пациентам 6-10 лет, у них она может протекать даже без температуры и с минимальной сыпью. У тяжелой ветрянки могут быть такие формы:
- буллезная: характеризуется тем, что помимо типичных высыпаний появляются большие пузыри, дряблые, размер которых может достигать 3 сантиметров. Их содержимое – мутная жидкость. Такая форма характерна для взрослых, имеющих тяжелые заболевания.
- геморрагическая – довольно редкое явление, бывает у больных с сильно ослабленным иммунитетом, страдающих диатезом геморрагического типа. Среди проявлений можно отметить гематурию, кровоизлияния в кожу, кровотечения из носа.
- гангренозная – самая тяжелая форма болезни, бывает в редких случаях у больных истощенных, слабых, находящихся без должного ухода, когда присоединяется вторичная инфекция. Проявляется болезнь так: содержимое некоторых пузырьков становится кровянистым, появляется воспаление вокруг них. Далее возникают струпья некротического характера, которые отпадают и становятся видны глубокие язвы, имеющие некротическое дно. Язвы растут, появляются гнойно-септические осложнения.
Особенности распространения вируса
Согласно общей классификации ветряная оспа мкб 10 имеет шифр В01 – Varicella. Источником вируса является больной человек, любым другим путем получить заражение практически невозможно. Приблизительно за 24 часа до того, как появится первый элемент сыпи, в конце инкубационного периода, человек становится способным распространять вирус. Эта способность сохраняется до пяти дней после появления последнего прыщика. Сам вирус в значительных количествах находится в прозрачном содержимом пузырьков, однако в уже засохших корочках его не обнаруживают.
Кроме ветрянки данный вирус может провоцировать развитие опоясывающего лишая. Это случается с людьми, перенесшими в прошлом ветрянку и имеющими иммунитет. В какой-то момент при временном недомогании иммунитет ослабевает, и вирус Варицелла вновь поражает организм, переходя в активную фазу. В этом случае человек, страдающий опоясывающим лишаем, может стать источником заражения ветрянкой.
Несмотря на то, что вирус довольно плохо выживает в окружающей среде, он невероятно летучий и хорошо распространяется по воздуху на большие расстояния по вентиляционным шахтам, лестничным пролетам. Передача вируса также возможна от матери к плоду через плацентарный барьер.
Очень редко заболевают младенцы первых месяцев жизни. Как правило, им передается иммунитет матери. Однако если это все же по каким-либо причинам происходит, они переносят болезнь довольно тяжело, с осложнениями. Иммунитет после болезни формируется устойчивый и остается на всю жизнь за исключением редких случаев. В трех процентах случаев возможно повторное заражение, что связано с сопутствующими болезнями, во время которых происходит резкое снижение иммунитета.
Инфекция поступает в организм через так называемые входные ворота – слизистую оболочку носа, горла. Здесь вирус размножается, а затем начинает распространение по организму, попадая в кровоток по лимфатическим путям. А уже с кровью вирус попадает в кожные оболочки, слизистые и оседает там. Происходит поражение кожи в виде сыпи, которая переходит в наполненные серозным содержимым пузырьки. Их содержимое имеет повышенную концентрацию вируса.
Вирус ветрянки способен поражать и нервную ткань. Под ударом могут оказаться межпозвоночные ганглии, область подкорки и коры головного мозга, кора мозжечка. Иногда, в тяжелых случаях, могут быть поражены висцеральные органы: легкие, печень, желудочно-кишечный тракт.
B01.9 — ветряная оспа без осложнений
Относится к детским инфекциям и протекает преимущественно в возрасте от двух до десяти лет, имеет кодировку по МКБ-10 В01.9. Ветряная оспа протекает в типичной и атипичной форме.
Типичная ветрянка
Типичная форма характеризуется незначительным повышением температуры тела и пузырчатыми высыпаниями по поверхности кожного покрова. Заболеваемость не зависит от пола, генетических особенностей и образа жизни.
Передача вируса проходит воздушно-капельным путём. А также при непосредственном контакте с заражённой вирусами жидкостью, находящейся внутри пузырьков. Заражаются дети, не имеющие иммунитета к вирусу, обычно повторное заражение бывает редко.
Фото №1 — сыпь при типичной форме ветрянки, фото №2 — ветрянка на коже головы
Примерно через сутки высыпания лопаются, сверху образуется корочка. Время появления новых пузырьков – до шести дней, после чего тяжесть симптоматики идёт на спад. Корочки заживают, отшелушиваются, в большинстве случаев следы не остаются, но если ребёнок сдирает корочки, то будут небольшие шрамы.
Диагностика не представляет проблем, определение диагноза происходит по внешнему виду ребёнка. Особого лечения не требуется, помощь симптоматическая. При высокой температуре дают жаропонижающее, для снятия зуба возможно применение антигистаминных препаратов, специальных спреев. При заживлении помогут препараты с регенерирующим действием.
Если сыпь не расчёсывалась и не инфицирована, то выздоровление происходит в среднем за 10-14 дней с того момента, как появилась сыпь. После перенесения заболевания остаётся иммунитет.
Атипичная ветрянка
При атипичной форме развития выделяют несколько видов ветряной оспы:
- Генерализированная – эта форма развития преимущественно встречается у маленьких детей, взрослых и пациентов со слабым иммунитетом. Температура тела повышена, наблюдается сильная интоксикация, высок риск поражения внутренних органов.
- Рудиментарная форма – развивается у тех пациентов, которые получали иммуноглобулины в период инкубации вируса. Из-за этого проявления довольно скудные: на теле возникают небольшие по размеру везикулы, они встречаются одиночно, состояние ребёнка практически не страдает – не повышается температура, нет вялого состояния и малыш не жалуется на дискомфорт.
- Гангренозная форма развивается у пациентов с особенно ослабленными защитными силами. Обычно в таком случае присоединяется бактериальная инфекция, усугубляющая течение заболевания. На начальном этапе, как и при обычной ветрянке, появляются везикулы, которые после нарушения целостности кожи превращаются в кровяные струпья на теле. После отпадания корочек заживление затягивается, эпителизация крайне медленная, сочетается с бактериальной инфекцией.
- Геморрагическая – этот вид ветрянки встречается при иммунодефицитных состояниях. Начинается обычно, но через пару суток везикулы заполняются прозрачно-кровянистым содержимым, появляются подкожные кровоизлияния, возможны кровотечения, например, носовые, дёсенные.
Ветряная оспа является распространённой патологией детского возраста. В ходе изучения нозологической единицы заболевание было классифицировано по МКБ-10 соответствующим образом в самостоятельную категорию и подкатегории в зависимости от того, какие болезни сопровождают ветрянку.
источник
Диагностика (стационар)
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ
Диагностические критерии на стационарном уровне:
Жалобы: • повышение температуры; • появление сыпи.
Анамнез: • острое начало; • контакт с клинически – подтвержденным случаем ветряной оспы за 11- 21 дней; • сроки появления сыпи на 1–2-й день; • редкое наличие продромы; • характер сыпи (везикула), трансформация сыпи (пятно- папула- везикула – корочка); • толчкообразность подсыпания сыпи 3-4 дня; • феномен «ложного полиморфизма»; • локализация сыпи – кожа головы, туловища, конечностей и слизистые оболочки; • повышение температуры до 37-38 0 C, сохранение ее весь период высыпаний; • наличие слабой интоксикации или ее отсутствие.
Физикальное обследование: • везикулезная сыпь на коже и видимых слизистых оболочках; • ложный полиморфизм сыпи; • синдром интоксикации.
Лабораторные исследования: ОАК: · лейкопения, лимфоцитоз, нормальное СОЭ; · в случае развития бактериальных осложнений: лейкоцитоз, нейтрофилез, ускорение СОЭ; · анализ ликвора (при подозрении на менингит, энцефалит); · в спорных случаях применяется метод ИФА на выявление антител класса М к вирусу Herpes-Zoster.
Инструментальные исследования: • НСГ при осложненном течении ветряной оспы: менингит или энцефалит; • МРТ или КТ при энцефалите (по показаниям).
Диагностический алгоритм: смотрите амбулаторный уровень.
Перечень основных диагностических мероприятий: • ОАК; • ОАМ.
Перечень дополнительных диагностических мероприятий: • спинномозговая пункция (при подозрении на менингит, энцефалит); • в спорных случаях применяется метод ИФА на выявление антител класса М к вирусу Herpes-Zoster; • НСГ при осложненном течении ветряной оспы: менингит или энцефалит; • МРТ или КТ при энцефалите (по показаниям).
Прививка от ветряной оспы детям и взрослым
Вакцинация на сегодняшний день относится к наиболее эффективным методам профилактики и защиты от вирусных и инфекционных болезней. В некоторых случаях применение вакцин оправдано, но при этом существует ряд детских заболеваний, которые протекают в легкой форме и не требуют дополнительной профилактики. 
На территории Российской Федерации прививки от ветряной оспы начали делать с 2008 года. Что касается ее внесения в календарь вакцинации, то она относится к рекомендуемым. Это означает, что прививка делается по желанию родителей с учетом иммунологического статуса ребенка.
В некоторых странах применяется комплексная вакцина, которая включает в себя также ослабленные вирусы краснухи, кори и паротита. Такую прививку делают детям в возрасте от 1 года. Если был контакт с больным, то введение вакцины в течение 72 часов с момента заражения предотвратит развитие болезни.
Если иммунологический статус больного не нарушен, то после введения возбудителя в организме начинают активно вырабатываться антитела. Данный процесс и обеспечивает дальнейшую защиту от вируса. Но необходимо помнить, что в некоторых случаях стойкий иммунитет не формируется, чтобы выявить такую патологию сдается анализ крови на антитела к вирусу ветряной оспы.
Также проведенная вакцинация не гарантирует инфицирования в будущем. Это объясняется тем, что после заражения болезнь будет протекать в более легкой форме. При проведении вакцинации следует учитывать тот факт, что антитела, сформировавшиеся после прививки, не обеспечивают пожизненный иммунитет от ветрянки, если же заболевание было перенесено стандартным способом, то риск повторного заражения минимален.
Поствакцинальные осложнения
Вакцинальный процесс представляет собой изменение гомеостаза, которое происходит в организме при введении различных вакцин. Эта реакция организма включает в себя целый комплекс сложных реакций, которые запускаются, как ответная реакция на введение препарата.
Если организм функционирует нормально, то формируется целый комплекс патофизиологических процессов, которые должны обеспечить постоянство внутренней среды.
Ведение прививки оказывает воздействие на:
- Работу коры надпочечников;
- Показатели крови;
- Уровень иммуноглобулинов;
- Иммуногологический статус;
- Лимфатическую систему;
- Биоэлектрическую активность головного мозга.
В каждом конкретном случае адаптационный период будет различными, как и реакция со стороны многих органов. У здоровых детей поствакцинальный период может длиться до 4-х недель, не имея выраженной клинической картины. Поствакцинальные реакции обычно однотипные в таком случае, но в некоторых ситуациях может развиваться аномальное течение этого процесса.
Использование вакцин и их влияние на организм в медицинской практике изучается давно. На сегодняшний день установлено, что при введении антигена формируется тот же процесс, что и при истинном инфицировании возбудителем. Любая вакцина, в том числе и от ветряной оспы, обладает выраженной степенью воздействия на дальнейший иммунологический статус.
При назначении профилактических прививок необходимо учитывать риск возможных поствакцинальных осложнений. Что характерно, они могут быть не свойственны стандартному вакцинальному процессу. В таком случае в организме могут возникнуть стойкие патологические изменения.
Возможны осложнения от введения прививки:
- Синдром Стивена-Джонсона;
- Анафилактический шок;
- Менингит;
- Аллергические реакции;
- Развитие острой сердечной недостаточности;
- Обширный абсцесс;
- Нарушение мышечного тонуса;
- Потеря сознания;
- Фебрильные судорожные подергивания;
- Энцефалит;
- Развитие нейроинфекции;
- Артрит.
У детей младше трех лет наблюдается больше осложнений и психогенных расстройств. Энцефалит и менингит чаще диагностировались у детей до одного года.
Изучение поствакцинальных заболеваний, которые формируются при введении противооспенной вакцины, привело к тому, что разрабатываются альтернативные схемы лечения. Это связано с тем, что существует ряд детских заболеваний, которые переносятся легче при стандартном инфицировании, чем при введении возбудителя в сыворотке вакцины.
Лечение ветряной оспы
Ввиду всеобщей заболеваемости и в большей степени наличия форм лёгкой и средней тяжести заболевания больные ветряной оспой проходят лечение дома, в случае тяжелого заболевания (с риском развития и развившимися осложнениями), лица, проживающие в организованных коллективах, беременные должны проходить терапию в условия инфекционного стационара (до нормализации процесса и появлении тенденций к выздоровлению). В домашних условиях лечением ветряной оспы занимается терапевт или педиатр (первично), далее ведение осуществляет инфекционист.
Больной должен быть изолирован от окружающих (неболевших) людей до 5 дня со времени появления последнего свежего элемента сыпи.
Желателен постельный режим, строгое соблюдение санитарных норм (чистое бельё, коротко остриженные ногти, интимная гигиена).
Пища должна быть разнообразная, механически и химически щадящая, богатая витаминами, показаны мясные нежирные бульоны, обильное питьё до 3 л/сут. (теплая кипяченая вода, чай, морсы).
Медикаментозная терапия ветряной оспы включает в себя этиотропную (т. е. воздействующую на возбудителя заболевания), патогенетическую (дезинтоксикация) и симптоматическую (облегчающую состояние больного путем уменьшения беспокоящих симптомов) терапию.
Этиотропная терапия назначается лишь при заболеваниях тяжелой степени тяжести и риске развития осложнений. Отдельно стоит указать на желательность данного вида лечения и взрослых больных, т. к. именно у них есть повышенный риск развития осложнений.
В качестве патогенетической и симптоматической терапии могут быть использованы препараты следующих групп:
- точечная обработка высыпаний растворами антисептиков (несмотря на многообразие и более высокую эффективность современных средств предпочтение следует отдавать всем известной «зелёнке», которая помимо антисептического и подсушивающего эффекта позволяет достоверно оценить наличие или отсутствие новых подсыпаний и период заразности);
- жаропонижающие при температуре у взрослых свыше 39,5℃, у детей свыше 38,5℃ (парацетамол, ибупрофен);
- противовирусные и антибактериальные глазные капли при конъюнктивите;
- противоаллергические препараты при аллергическом компоненте ветрянки;
- средства противовоспалительного и противомикробного действия местного действия в виде спреев и таблеток, растворов (при афтозном стоматите);
- антибиотики широкого спектра действия (при нагноении элементов сыпи — присоединении вторичной бактериальной флоры и развитии осложнений).
Критерии выписки:
- не ранее 5 дня со времени последнего свежего элемента сыпи;
- нормализация температуры тела;
- отсутствие изменений лабораторных показателей (при тяжёлом течении);
- отсутствие осложнений.
Ввиду нестойкости вируса в окружающей среде заключительную дезинфекцию в очаге заболевания не проводят (достаточно проветривания).
Лекарственное взаимодействие
Следует избегать назначения салицилатов в течение 6 недель после вакцинации, т.к. сообщается о развитии синдрома Рейе после их применения при инфекции, вызванной вирусом Varicella zoster.
Не допускать смешивания вакцины с другими вакцинами в одном шприце.
Пациентам группы риска данную вакцину не следует вводить в одно и то же время с другими живыми аттенуированными вакцинами.
Между введением данной вакцины и противокоревой вакцины (или вакцинных препаратов, содержащих противокоревую вакцину) следует соблюдать интервал, по крайней мере, 1 месяц, т.к. считается, что противокоревая вакцина может вызывать кратковременное подавление клеточного иммунитета.
источник